В сегодняшнем выпуске фундаментального справочника о жизни студента мы поговорим о животрепещущих вопросах для каждого студента — о мед. обеспечении. Ведь каждому из нас нужно иметь страховки для получения и продления виз даже после поступления в вуз, не говоря уже о том, что каждый из нас может заболеть, попасть в больницу или, что того хуже, забеременеть (к счастью, этому подвержены не все).
Я постараюсь изложить информацию последовательно, обо всех недочетах прошу указать в комментариях. Возможно, что-то упустил в столь важном вопросе.
У ребенка температура красное горло и болит живот
Оглавление:
- Лечение больного горла у ребенка при повышенной температуре
- Причины боли в горле
- Скарлатина
- Помощь ребенку
- У ребенка температура красное горло и болит живот
- Причины красного горла у детей
- Симптомы красного горла у ребенка
- Лечение красного горла у детей
- Температура 39 у ребёнка, боли в горле и животе
- Похожие и рекомендуемые вопросы
- Поиск по сайту
- Что делать, если у меня похожий, но другой вопрос?
- Что делать, если у ребенка болит живот, горло и высокая температура
- Основные причины появления высокой температуры, боли в животе и горле у детей
- Диагностика
- Методы терапии
- Болит горло? Ангина и скарлатина у детей: симптомы и лечение
- Температура, сыпь, миндалины и язык: как распознать болезнь?
- Первые признаки
- Правила поведения
- Скарлатина
- Как проявляется болезнь?
- Как помочь ребенку?
- У ребенка боль в животе с температурой — возможные заболевания и профилактика
- Причины состояния
- Как распознать неотложное состояние
- Что нельзя делать при острых состояниях
- Профилактика заболеваний органов брюшной полости
Лечение больного горла у ребенка при повышенной температуре
Если кроха без видимых причин плачет и отказывается кушать, значит, у него болит горлышко. Если ребенок умеет говорить, он сможет объяснить свое состояние. Малыши до двух лет не сумеют рассказать, что с ними происходит. Рассмотрим тему: у ребенка болит горло и температура. Как помочь, что следует делать?
Причины боли в горле
Если в ответ на предложение еды раздается плач, надо проверить температуру у малыша и осмотреть горлышко. Первым признаком ангины является отказ от еды — ребенку больно глотать, а объяснить это он не может. Причины боли в горле могут быть разными — инфекционными и неинфекционными. Иногда сильная боль в горле сопровождается температурой, иногда — просто больно глотать без температуры.
Боль с температурой бывает при:
Высокая температура всегда указывает на воспалительные процессы в тканях тела, сопровождает вирусные/бактериальные инфекции. Отекшая слизистая воспаляется, и у ребенка сильно болит горло. Ангина может быть гнойной — тогда на гландах появляются белые или желтоватые гнойнички.
При инфекции бактериального характера боль в горле у ребенка появляется внезапно, она сопровождается лихорадкой и болью в голове, отеком слизистой и опуханием шейных лимфоузлов. Вирусная инфекция по проявлениям схожа с бактериальной, поэтому различить характер заболевания сможет только педиатр.
Боль без повышения температуры:
- воспаление слизистой рта — стоматит;
- вдыхание загрязненного воздуха;
- слишком сухой воздух, жара в помещении;
- попадание инородного тела;
- аллергический ринит.
Стоматиты тоже могут протекать с воспалением в горле и иногда сопровождаться жаром в теле. При стоматитах появляются белые или серые язвочки на слизистой рта. Если у малыша нет симптомов простуды и температуры, но появился кашель и заболело горло, — это может быть вызвано слишком сухим и жарким воздухом в помещении. То же относится и к вдыханию пыльного воздуха либо табачного дыма.
У маленьких детей и грудничков есть привычка все тянуть в рот, поэтому горлышко может болеть и по причине попадания инородного тела. В этом случае малыш будет кашлять, у него потекут слезы. Что делать? Нужно осмотреть горлышко ребенка и вызвать доктора.
Аллергический ринит сопровождается обильным выделением слизи, которая может попадать в горлышко и вызывать раздражение. Аллергия не сопровождается лихорадкой — ребенок кашляет, у него текут слезы.
Если у ребенка болит горло, это может быть признаком ангины или тонзиллита. Недуг поражает гортань, миндалины увеличиваются в размерах. Увеличение миндалин является защитной реакцией организма на проникновение микробов в нижние дыхательные пути — бронхи, легкие. У детей до трех лет при ангине может болеть живот.
При тонзиллите болит горло и температура 39. Это опасное заболевание, при котором страдает не только гортань, но и внутренние органы тела. Характерная особенность — высыпание на гландах, увеличение лимфоузлов (шейных, челюстных), осиплость голоса.
Тонзиллит вызывают бактерии кокковой группы, которые являются очень опасными для ребенка. Лечение тонзиллита проводят с помощью антибиотиков, проводят полоскания антисептиками — гексорал, мирамистин и другие.
Скарлатина
Данное заболевание опасно осложнениями. Боль в горле и температура появляются внезапно, хотя инкубационный (скрытый) период может продолжаться несколько дней. Признаки скарлатины следующие:
- температура 38 и выше;
- учащенное сердцебиение (тахикардия);
- рвота, боль в мышцах и костях;
- опухание лимфоузлов;
- красная сыпь на теле;
- яркий румянец на щеках.
Все эти симптомы сопровождаются головными болями, бессилием и вялостью. Гортань опухает, ребенку трудно проглотить слюну. Что следует делать если появились признаки скарлатины? Немедленно вызвать бригаду скорой помощи. Тяжелые случаи скарлатины лечат только в стационаре.
Боль в горле и температура может быть и при фарингите. При данном недуге воспаляется носоглотка. Причин появления фарингита несколько:
- невылеченный кариес;
- увеличенные аденоиды;
- переохлаждение;
- авитаминоз;
- гайморит.
Для фарингита не характерна температура 37 — градусник поднимается до отметки 39. Болезнь сопровождается сухим покашливанием, сухостью в ротовой полости, насморком, «комком» в горле. Фарингит опасен осложнениями — проникновением инфекции в трахею/бронхи/легкие.
Лечение фарингита проводит педиатр. Этот недуг могут вызвать разные виды инфекции — бактерии или вирусы. Поэтому лекарственные препараты подбирают для уничтожения микроорганизмов разной природы.
Важно! При температуре выше 37,5 прогревания, ингаляции и компрессы запрещены.
Если у ребенка температура, нужно принять парацетамол или ибупрофен. Проводят полоскания и ингаляции солевыми и травяными растворами. Показано промывание носовых ходов морской солью либо готовыми солевыми растворами, гортань орошают с помощью антисептических растворов.
Для данной патологии у детей характерна временная потеря голоса, сухой упорный кашель, температура у ребенка. Чем лечить температуру и боль в горле у ребенка при ларингите? Показаны полоскания травами, обработка гортани целебными маслами (облепиховым, эвкалиптовым). Для освобождения крови от токсинов необходимо пить много жидкости — компоты, чай, морс.
При ларингите нужно молчать, чтобы голосовые связки не напрягались. Более старшим детям можно предложить целебный напиток — теплое молоко с минералкой, ложечкой соды и меда. Напиток не вкусный, но быстро избавит от неприятных симптомов — облегчит боль.
Помощь ребенку
За заболевшими детьми нужен тщательный уход. Воспаленные гланды работают в усиленном режиме, освобождая организм от токсинов. Чтобы облегчить состояние ребенка, нужно давать много жидкости — компоты, соки, морсы, чай, минералку без газа. Жидкость вымывает токсины из крови, помогая организму освобождаться от ядовитых веществ. Жидкость следует давать в теплом состоянии — комнатной температуры.
Что еще нужно сделать? Необходимо повысить иммунитет с помощью травяных отваров и настоев. Давайте ребёнку:
- малиновый чай;
- липовый настой;
- чай из листьев смородины;
- отвар из плодов шиповника;
- чай из цветков ромашки.
Нельзя кормить малыша через силу, если он отказывается кушать. Когда отек слизистой спадет, ребенок сам попросит есть. Питание должно быть нежным — пюре, каши, суфле. Твердая пища ранит слизистую, поэтому не заставляйте кушать грубую пищу.
Малыши до четырех лет не умеют полоскать горлышко, поэтому нужно воспользоваться аптечными антисептическими спреями.
Важно! Деткам до трехлетнего возраста спрей распыляют за щечку, а не на горло.
Помните, что бактериальная инфекция опаснее вирусной и вызывает сильные осложнения. Самостоятельно отличить природу инфекции невозможно, поэтому вызов врача обязателен. При вирусных заболеваниях пить антибиотики бесполезно — они уничтожают только бактерии. Поэтому не назначайте лечение малышу самостоятельно.
Простудные заболевания — частая проблема у детей. Если заболела вся семья, маленький ребенок тоже заболеет. К этому нужно быть готовым, имея в домашней аптечке жаропонижающие и антисептические средства. Быстрому исцелению способствует обильное питье и частое орошение горла антисептическими средствами. При лихорадке ребенку нужно дать жаропонижающее и обеспечить прохладу и влажность в помещении.
У ребенка температура красное горло и болит живот
Красное горло у ребенка в большинстве случаев указывает на воспалительный процесс, протекающий на слизистой оболочке ротоглотки. Этот симптом нельзя оставлять без внимания врача, так как в зависимости от причины возникновения покраснений клиническая картина заболевания может быстро прогрессировать, вызывая осложнения у ребенка.
Причины красного горла у детей
Покраснение слизистой оболочки ротоглотки у детей может быть вызвано разными причинами, о которых подробнее указано в таблице.
Этиология
Чем характеризуется?
Бактериальная инфекция (вызванная стрептококками, стафилококками, синегнойной палочкой)
Герпетическая ангина, вирус Коксаки, ОРВИ, ларингит
Стоматит (при данном заболевании поражаетя не только горло, но и все слизистые оболочки ротовой полости)
Отек слизистых оболочек ротоглотки и дыхательных путей, усиление выделения слюны и стекание патологической слизи по задней стенке глотки
Травмы глотки и горла
Царапины слизистой оболочки глотки мелкими костями, при неправильном уходе за ротовой полостью, при случайном проглатывании игрушек и косточек с ягод и плодов
Крайне важно точно определить причину покраснения горла и начать адекватное лечение. В зависимости от причины развития патологии будет отличаться клиническая картина.
Лечение красного горла у детей
В зависимости от развития покраснения слизистой оболочки ротоглотки у детей врач назначает адекватное лечение, которое направлено на устранение очага воспаления и уменьшение болей при глотании и дискомфорта. Среди групп препаратов и лекарственных средств, используемых для лечения заболеваний горла различного происхождения, назначают:
- Антибиотики – назначают только при заболеваниях горла инфекционного происхождения и после предварительного обследования на определение возбудителя и его чувствительности к антибиотику. Детям младшего дошкольного возраста и грудничкам назначают антибиотики в форме порошка для приготовления суспензии. Эти суспензии имеют приятный вкус и запах, поэтому у родителей не возникает проблем, как дать ребенку лекарство.
- Противовирусные средства – детям чаще всего назначают препараты на основе интерферона человека. Самыми распространенными противовирусными средствами, которые можно использовать даже детям первого года жизни, являются суппозитории Лаферобион, Виферон, Интерферон, а также спрей для носа Назоферон.
- Антигистаминные препараты – назначают для уменьшения отека тканей горла и носа и купирования аллергической реакции. Для детей назначают препараты в форме капель для приема внутрь – Зодак, Зиртек, сироп Кларитин, таблетки Супрастин. При выраженной местной аллергической реакции назначают дополнительно препараты в форме гелей, мазе и кремов.
- Глюкокортикостероиды – назначают в форме раствора для уколов в экстренных ситуациях, например, при развитии стеноза гортани, резкого отека горла, приступа удушья.
Кроме перечисленных лекарственных средств для лечения красного горла у детей назначают средства местного действия:
- таблетки для рассасывания – Лизобакт, Фарингосепт, Граммидин, Стрепсилс. Препараты имеют возрастные ограничения, поэтому родители должны обязательно изучать инструкцию и консультироваться с врачом относительно частоты приема и дозировки;
- спреи и аэрозоли для горла – Орасепт, Ингалипт, Гексорал, Тантум-Верде, Биопарокс. Указанные препараты можно использовать только детям старше 3-6-12 лет, поэтому внимательно следует изучать прилагающуюся инструкции. Детям дошкольного возраста, а также малышам, склонным к аллергии, препарат необходимо распылять на внутреннюю поверхность щеки, попросив предварительно задержать дыхание на секунду;
- растворы для полоскания – дети постарше уже могут полоскать горло под контролем взрослого. Для полосканий можно использовать готовые аптечные растворы или приготовить их своими руками дома.
Растворы для полоскания горла детям
Самыми безопасными и эффективными растворами для полоскания красного горла у детей являются:
- Мирамистина раствор;
- Хлоргексидина раствор;
- Фурацилин;
- отвар ромашки;
- содовый раствор с добавлением соли и йода;
- Ротокан раствор;
- отвар шалфея.
Покраснение горла у детей может быть спровоцировано разными причинами – от банального переохлаждения до серьезной инфекции. Во избежание развития тяжелых осложнений не занимайтесь самолечением, помните, что у детей шанс их получить при неправильной терапии значительно выше, чем у взрослых.
Похожие и рекомендуемые вопросы
Скорее всего, это вирусная инфекция. Начинайте давать противовирусные препараты(виферон, лаферобион), обильно поите, несмотря на рвоту, понемногу — регидрон, компот из сухофруктов. Поноса нет? Попробуйте жаропонижающее в свечах, пока рвотный рефлекс, нурофен, ибупрофен. Желательно показать ребенка врачу, чтобы ничего не пропустить.
Что делать, если у меня похожий, но другой вопрос?
Если вы не нашли нужной информации среди ответов на этот вопрос , или же ваша проблема немного отличается от представленной, попробуйте задать дополнительный вопрос врачу на этой же странице, если он будет по теме основного вопроса. Вы также можете задать новый вопрос , и через некоторое время наши врачи на него ответят. Это бесплатно. Также можете поискать нужную информацию в похожих вопросах на этой странице или через страницу поиска по сайту . Мы будем очень благодарны, если Вы порекомендуете нас своим друзьям в социальных сетях .
Медпортал 03online.com осуществляет медконсультации в режиме переписки с врачами на сайте. Здесь вы получаете ответы от реальных практикующих специалистов в своей области. В настоящий момент на сайте можно получить консультацию по 45 направлениям: аллерголога , венеролога , гастроэнтеролога , гематолога , генетика , гинеколога , гомеопата , дерматолога , детского гинеколога , детского невролога , детского хирурга , детского эндокринолога , диетолога , иммунолога , инфекциониста , кардиолога , косметолога , логопеда , лора , маммолога , медицинского юриста , нарколога , невропатолога , нейрохирурга , нефролога , онколога , онкоуролога , ортопеда-травматолога , офтальмолога , педиатра , пластического хирурга , проктолога , психиатра , психолога , пульмонолога , ревматолога , сексолога-андролога , стоматолога , уролога , фармацевта , фитотерапевта , флеболога , хирурга , эндокринолога .
Мы отвечаем на 95.59% вопросов.
Что делать, если у ребенка болит живот, горло и высокая температура
Развитие болевого синдрома и жара в организме человека обычно связано с воспалительным процессом. Если у ребенка болит живот, обнаружено красное горло и высокая температура, медлить нельзя. Это повод обратиться к педиатру за консультацией и сдать ряд обязательных анализов для определения точного диагноза.
Читайте так же: Состояние вздутие живота
Диагностика
Для определения состояния ребенка врачи осуществляют комплексную диагностику, которая включает:
- общий и биохимический анализ крови;
- копрограмму;
- общий анализ мочи, дополнительное исследование на диастаз;
- мазок из носоглотки на флору;
- бактериологический анализ кала;
- серологические исследования;
- УЗИ внутренних органов.
Диагностика указанных заболеваний осуществляется с привлечением педиатра, врача-инфекциониста, отоларинголога.
Методы терапии
 Лечение должно происходить под наблюдением врача. Для снижения температуры тела применяются препараты, содержащие Парацетамол или Ибупрофен. При выраженной рвоте и диарее обязательно используются средства для пероральной регидратации (Хумана, Ионика). Если состояние ребенка критическое, осуществляется внутривенное вливание солесодержащих растворов, позволяющее предотвратить тяжелую степень обезвоживания.
Лечение должно происходить под наблюдением врача. Для снижения температуры тела применяются препараты, содержащие Парацетамол или Ибупрофен. При выраженной рвоте и диарее обязательно используются средства для пероральной регидратации (Хумана, Ионика). Если состояние ребенка критическое, осуществляется внутривенное вливание солесодержащих растворов, позволяющее предотвратить тяжелую степень обезвоживания.
Для устранения диареи используются противомикробные препараты, лекарства с обволакивающим действием. Рекомендуется назначение диеты с исключением тяжелой пищи, молочных продуктов, сладкого. Для снятия боли в горле применяются спреи или таблетки с антисептическим действием. При присоединении бактериальной инфекции используются антибиотики.
Иванова Светлана
Врач терапевт второй категории, трансфузиолог, стаж 29 лет
Диагностика и лечение проблем с опорно-двигательный аппаратом (голень) и животом.
- боль и дискомфорт в животе;
- ушибы и травмы голени;
- кашель, боли в груди;
- ОРЗ, ОРВИ;
- пищевое отравление;
- простуда;
- насморк;
- общее недомогание;
- головная боль;
- ломота в суставах;
- повышенная температура.
- Диплом по специальности «Лечебное дело (Лечебно-профилактическое дело)», Чувашский государственный университет им. И.Н. Ульянова, медицинский факультет (1990 г.)
- Интернатура по специальности «Избранные вопросы терапии», Казанская государственная медицинская академия (1996 г.)
Курсы повышения квалификации
- «Вопросы нефрологии для терапевтов», Государственный институт для усовершенствования врачей имени В.И. Ленина (1995 г.)
- «Терапия», Казанская государственная медицинская академия (2001 г.)
- «Трансфузиология», Российская медицинская академия последипломного образования МЗ РФ (2003 г.)
- «Терапия и пульмонология», Санкт-Петербургская медицинская академия последипломного образования Федерального агентства по здравоохранению и социальному развитию (2006 г.)
- «Трансфузиология», Санкт-Петербургская медицинская академия последипломного образования Федерального агентства по здравоохранению и социальному развитию (2007 г.)
- «Трансфузиология», Институт усовершенствования врачей Министерства здравоохранения и социального развития Чувашии (2012 г.)
- «Терапия», Институт усовершенствования врачей Министерства здравоохранения и социального развития Чувашии (2013 г.)
- «Терапия», Российский университет дружбы народов (2017 г.)
Место работы: клиника МедЦентрСервис на Курской
Температура, сыпь, миндалины и язык: как распознать болезнь?
Если малыш жалуется на боль в горле, отнеситесь к его словам внимательно, ведь это может быть ангина или скарлатина — заболевания, симптомы которых в чем-то сходны, но имеют и яркие отличия. Поставить диагноз и назначить лечение должен врач, но и родителям не помешает представлять себе картину заболевания, а главное — правила ухода за ребенком при ангине и скарлатине.
Обычно ангина возникает, когда у ребенка снижается иммунитет. Пользуясь ситуацией, микробы, живущие в носоглотке, активизируются, и слизистые оболочки носа и глотки не в состоянии сдержать их напор.
Защитные силы организма могут ослабнуть по нескольким причинам. Осенью или зимой иммунитет проверяет на выносливость низкая температура воздуха за окном. Ангину способна вызвать стрептококковая инфекция, сезонный вирус (например, грипп), содержащиеся в воздухе химические вещества, пыль, дым, цветочная пыльца, плесень. Заразиться можно от другого человека воздушно-капельным путем. Однако неприятности могут начаться и в результате довольно безобидных действий: например, если малыш долго вдыхает сухой воздух через рот, сильно кричит или много поет.
Первые признаки
В самом начале ребенок будет жаловаться на боль в горле, которая усиливается при глотании. Помимо этого может возникнуть слабость и подняться температура.
У детей до 4 лет ангина протекает иначе: малыши жалуются не на боль в горле, а на тошноту, неприятные ощущения в животе и жар. Другой характерный симптом — увеличенные и покрасневшие миндалины, которые в зависимости от вида ангины (катаральная, фолликулярная или лакунарная) частично или полностью покрыты гнойным налетом. Параллельно лимфатические узлы на шее и под ухом у основания челюсти становятся больше, прикосновение к ним обычно вызывает боль. Заметив эти симптомы, вызовите врача.
Правила поведения
Обычно ангину лечат дома. Врачи назначают эффективные бактерицидные препараты (а иногда и антибиотики), которые избавляют от основных симптомов болезни за два-три дня. Хотя слабость и усталость ребенок будет чувствовать и в последующие 7-10 дней, вы можете помочь ему быстрее пойти на поправку.
Держите малыша в постели, кормите его легкой и жидкой пищей (супами, паровыми котлетами), не давайте ничего острого и горячего. Особое внимание уделите напиткам: чаще предлагайте малышу чай с лимоном, соки, кисели.
Если кроху тошнит, давайте тот же объем жидкости, но малыми дозами (по чайной или десертной ложке).
Если у малыша жар, не кутайте его, а если температура приблизится к 39°С, дайте жаропонижающее средство на основе парацетамола.
Для полоскания горла, которое нужно повторять 5−6 раз в день, приготовьте настой из лекарственных трав или воспользуйтесь 2-процентным раствором соды, поваренной или морской соли. При этом помните, что правильно полоскать горло умеют дети после трех лет, хотя и они во время процедуры иногда глотают часть приготовленной жидкости.
Накладывайте на шею малыша согревающие компрессы (например, с водкой). Сначала смочите в растворе хлопчатобумажную или льняную ткань, затем, отжав, обмотайте ею шею ребенка. Сверху положите пергамент или полиэтиленовую пленку, потом слой ваты, на него — мягкий шерстяной шарф. Закрепите бинтом или косынкой и грейте горло 1,5-2 часа.
Читайте так же: Болит левый бок внизу живота сзади
Скарлатина
Эта детская инфекция когда-то считалась очень опасной, а в наше время антибиотики помогают врачам справиться с ней за считаные дни. Главное — поскорее распознать болезнь.
Скарлатину вызывают стрептококки группы А — родственники тех, что приводят к ангине, отиту и синуситу. Эти бактерии легко передаются по воздуху, когда заболевший человек кашляет или чихает. Чаще всего скарлатиной болеют дети после 1 года; у взрослых она почти не встречается, а грудничков защищает от нее мамин иммунитет.
Попав в организм ребенка, инфекция заявляет о себе довольно быстро: с момента заражения может пройти всего несколько часов; но иногда скрытый (врачи скажут — инкубационный) период болезни затягивается до 12 дней.
Как проявляется болезнь?
Чаще всего неприятности начинаются с горла: у малыша оно сильно воспаляется и краснеет, повышается температура, иногда начинается рвота. Кроха становится вялым, отказывается от еды.
О том, что причина плохого самочувствия — именно скарлатина, а не обычная простуда, расскажет язык малыша. В начале болезни он густо обложен серо-желтым налетом, но со второго-третьего дня очищается по краям и на кончике, становится малиновым, с яркими сосочками.
Уже через несколько часов, но чаще через 1-2 дня на коже малыша появляется сыпь, быстро распространяющаяся по всему телу. Мелкие розовые пупырышки вскоре становятся темно-красными; из-за этого цвета скарлатина и получила свое название (scarlatto в переводе с итальянского — «багровый»). Сыпь придает лицу больного малыша характерный вид: яркие щеки и губы на фоне бледного треугольника вокруг рта.
Высыпания часто выбирают бока, низ живота, складки кожи, подмышечные впадины и пах. Сыпь держится 3-7 дней; затем кожа на ее месте начинает сползать, особенно сильно на ладонях (еще один типичный признак скарлатины).
Как помочь ребенку?
Обычно больных скарлатиной малышей врачи не госпитализируют. Лечить стрептококковую инфекцию будут антибиотиками, скорее всего пенициллином — развитие болезни важно остановить как можно раньше, не допустив осложнений на сердце и почки. Лекарствам удается справиться с инфекцией быстро, тем не менее 2-3 недели ребенку придется провести дома, а первые 5-6 дней — и вовсе в постели.
В течение 7-10 дней с начала болезни малыш остается опасным для окружающих. На это время его обязательно нужно оградить от общения с другими детьми, а взрослым членам семьи следует соблюдать меры предосторожности, чтобы не заразиться. Их может поразить не сама скарлатина (она встречается у взрослых очень редко), а другие формы стрептококковой инфекции, вызывающие, например, ангину.
У ребенка боль в животе с температурой — возможные заболевания и профилактика
Почти все дети периодически жалуются на боль в животе, которая чаще не несет опасности. Но когда у ребенка болит живот и температура выше нормы, это может означать серьезное заболевание. Повышенная температура тела говорит о том, что организм борется с вирусной или бактериальной инфекцией, и без помощи врачей здесь не обойтись.
Причины состояния
У 10% детей периодически отмечается небольшая боль в животе, которая проходит сама собой, не неся никаких последствий. Например, после съедения большого количества неспелых яблок, когда стул нормальный или имеет место однократный понос. Но боль, сочетающаяся с повышенной температурой, всегда говорит о каком-то заболевании — остром или хроническом. При этом дети теряют обычную активность, отказываются есть, как правило появляется диарея или наоборот задержка стула, тошнота, рвота, бледность кожи. При выраженной боли кожа может покрываться испариной.
Основные заболевания
- Аппендицит (воспаление червеобразного отростка слепой кишки, или аппендикса) . Встречается у детей и взрослых, но чаще — в 9-12 лет. У малышей до 3 лет температура нередко повышается до 39,5°С, быстрое ухудшение общего состояния, ребенок не дает дотронуться до живота. У ребенка 3-7 лет наблюдается высокая температура (до 37,5°С, но может быть и нормальной) и болит живот в области пупка. Затем боль распространяется на правую сторону. Он принимает характерную вынужденную позу — лежа на правом боку, подогнув ноги, может наблюдаться однократная рвота. При переходе в гнойное воспаление малыш испытывает сильную жажду, кожа и слизистые оболочки сухие. В сочетании с вирусными инфекциями (гепатит, корь) и кишечными инфекциями наблюдается рвота, диарея (понос) и тошнота.
- Перитонит (стрептококковый, пневмококковый) . Воспалением серозного покрова брюшной полости чаще страдают девочки 4-9 лет. Заболевание развивается в течение нескольких часов, у ребенка высокая температура (до 40°С) и болит живот во всех его отделах. Кожа бледная, белый налет на языке, малыш явно страдает. Может наблюдаться диарея (содержимое кишечника желто-зеленого цвета с очень неприятным запахом). При таких симптомах необходимо немедленно обратиться за медицинской помощью.
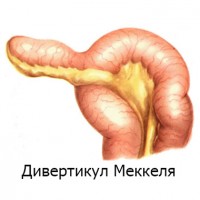 Острый дивертикулит . Воспаление дивертикула Меккеля (выпячивание стенки толстой кишки, оставшееся в результате дефекта внутриутробного развития) сопровождается лихорадкой, рвотой, запором и общим беспокойством. Болезненность чаще наблюдается в области пупка или внизу живота (над лобком). По симптомам заболевание очень схоже с острым аппендицитом, но, в любом случае, нужна госпитализация.
Острый дивертикулит . Воспаление дивертикула Меккеля (выпячивание стенки толстой кишки, оставшееся в результате дефекта внутриутробного развития) сопровождается лихорадкой, рвотой, запором и общим беспокойством. Болезненность чаще наблюдается в области пупка или внизу живота (над лобком). По симптомам заболевание очень схоже с острым аппендицитом, но, в любом случае, нужна госпитализация.- Острый холецистит . Воспаление желчного пузыря у детей сопровождается резким подъемом температуры (до 38-40°С), живот болит в правом верхнем квадранте, при нажатии на который ребенок отдергивает вашу руку. Ребенок может отмечать, что боль отдает в правую сторону поясницы и правую руку. Наблюдается беспокойство, отказ от еды, тошнота, рвота (в рвотных массах видно примесь желчи), понос или запор, язык покрыт серовато-белам налетом, слизистая оболочка полости рта сухая, живот немного вздут, жесткий на ощупь.
- Острый панкреатит . Воспаление поджелудочной железы — часто встречающееся заболевание в детском возрасте. Начинается остро — наблюдается характерная опоясывающая боль, лихорадка до 37°С, тошнота, понос и частая рвота, отказ от еды. Бледность кожи, сухость слизистых оболочек рта, язык покрыт белым налетом.
- Кишечные инфекции . Острое воспаление желудочно-кишечного тракта, при котором у ребенка нарушается стул (сильный понос, запор), тошнота, рвота, высокая температура и боль в животе. Возможна спутанность сознания, галлюцинации на фоне сильной лихорадки. Такое состояние вызывает брюшной тиф, острый энтероколит, дизентерия, сальмонеллез и другие бактериальные инфекции. Из-за очень жидкого стула и рвоты высок риск быстрого обезвоживания, поэтому необходимо как можно скорее обратиться за врачебной помощью.
- Боль, не связанная с брюшной патологией . При вирусных и бактериальных инфекциях (ангина, корь, коклюш, ОРЗ и т.д.) нередко происходит воспаление лимфатических узлов, в том числе брюшных. Характерный признак — боль усиливается при вдохе, так как опускающаяся диафрагма давит на брюшные лимфоузлы.
- Боль в животе психологического происхождения . У очень эмоциональных детей могут возникать боли в животе и сочетаться с лихорадкой, запором или поносом, мигренеподобной головной болью, заторможенностью, бледностью кожи или ее покраснением. Иногда присоединяются спутанность сознания, слуховые галлюцинации, нарушение зрения. Между такими приступами ребенок чувствует себя абсолютно нормально. Такое явление может наблюдаться у детей, растущих в напряженной психологической обстановке, и детей, к которым родители или учителя предъявляют завышенные требования.
Как распознать неотложное состояние
Когда у ребенка болит живот и температура, очень важно поставить диагноз как можно скорее. Немедленно обращайтесь за медицинской помощью, если:
- малышу меньше трех месяцев, у него понос и рвота;
- в настоящее время ребенок проходит курс лечения по поводу онкологического заболевания;
- наблюдается рвота без поноса (и не получается опорожнить кишечник);
- кровь в рвотных массах и стуле (особенно, если кровь очень темная или смолисто-черная);
- интенсивная боль в животе, возникшая внезапно;
- мышцы живота напряжены;
- частое, поверхностное дыхание;
- недавно была травма живота;
- жжение во время мочеиспускания.
Что нельзя делать при острых состояниях
Как бы вам ни хотелось облегчить состояние своего малыша до приезда медиков, не предпринимайте самостоятельных решений о лечении, когда речь идет об остром состоянии. При боли в животе строго запрещается:
- давать лекарства . Не давайте обезболивающие и слабительные препараты — это может ухудшить состояние и, что главное, значительно затруднить диагностику и даже привести к ошибочному диагнозу;
- греть живот, делать клизму . Местное повышение температуры и вливание воды могут усилить воспаление и привести к более серьезным последствиям;
- поить и кормить . Если в больнице потребуется делать наркоз, то пища и вода в желудке вызовет рвоту.
Профилактика заболеваний органов брюшной полости
Никогда нельзя знать заранее, какая неприятность со здоровьем вашего малыша может возникнуть. Но всегда можно свести к минимуму их вероятность. В профилактике заболеваний органов брюшной полости помогут несколько советов:
- старайтесь давать ребенку меньше жирной и жареной пищи;
- следите за потреблением жидкости — ее не должно быть слишком мало;
- кормите малыша лучше чаще и небольшими порциями (нет ничего плохого в небольших перекусах);
- ограничьте потребление газированных напитков;
- убедитесь, что питание ребенка сбалансировано и с высоким содержанием клетчатки;
- проводите ежедневные физические упражнения;
- учите малыша с ранних лет личной гигиене для предотвращения кишечных инфекций;
- обеспечьте спокойную обстановку в доме, ведь нервное напряжение нередко приводит к соматическим заболеваниям.
Если у ребенка болит живот и температура, не стоит ждать, когда это пройдет само собой. Наличие лихорадки всегда говорит о том, что идет острый воспалительный процесс, и необходима срочная консультация врача. Несвоевременное обращение за медицинской помощью в такой ситуации может привести к серьезным последствиям.
Навигация по записям
Назад Предыдущая запись: Онемение в правом плечевом суставеДалее Следующая запись: Что дать ребенку для аппетита можно ли полынь
Типы медицинских страховок
На данный момент в Чехии существует 2 основные возможности медицинского страхования для иностранцев — базовые и комплексные страховки. Если до 2010 года иностранцы могли жить по зарубежным страховкам, теперь все обязаны иметь чешские.
«Базовая страховка»
Низшим уровнем мед. страхования является базовая страховка, полное название которой — «Страхование неотложной помощи» (чеш. Pojištění nutné a neodkladné péče). Она покрывает минимальный набор услуг для реанимирования пациента, ни о каком лечении заболеваний речи не идет — вас поставили на ноги, вы купили себе билет на самолет и улетели на Родину лечиться. В особо тяжелых случаях, когда больница не может вас выпустить, страховая компания организует вашу репатриацию на Родину. Так или иначе, основательное лечение не подразумевается.
Могу сказать, что на данную страховку стоит полагаться лишь в том случае, если вы не сомневаетесь в своем здоровье и уверены, что в худшем случае вы столкнетесь лишь с травмами, их безоговорочно покрывают по базовым страховкам. В случае риска обострения хронических заболеваний или заражения инфекцией (что часто встречается в студ. коллективах) следует предпочесть комплексную страховку.
Базовая страховка является минимально возможной для вклейки первичной долгосрочной визы в посольстве или консульстве, продляться по ней невозможно. Стоимость такой страховки в месяц составляет около 600 крон.
«Комплексная страховка»
Комплексная страховка представляет собой расширенную базовую страховку и ее полное название — «Комплексное медицинское страхование» (чеш. Komplexní zdravotní pojištění). Она покрывает намного более широкий спектр мед. услуг и в целом с ней можно не бояться идти в больницу или вызывать скорую при наличии на то причин. Стоит вам даже пережить сердечный приступ — вас не выпустят из больницы до тех пор, пока не вылечат. Кроме того, в ряде страховых компаний (например, Maxima) по комплексной страховке можно раз в год проходить профилактический осмотр у терапевта, стоматолога и гинеколога (если есть что показать):
Комплексная страховка подходит как для первичной вклейки визы, так и для продления. Соответственно, я на данный момент рекомендую студентам при записи на курс сразу делать годовую комплексную страховку, т.к. это дешевле (1 страховка на 12 месяцев дешевле 2 страховок на 6 месяцев, см. www.podebrady.ru/pojisteni/) и студент с первых же месяцев надежнее защищен от оплаты мед. услуг. Стоит комплексная страховка около 900 крон в месяц, но при заказе на www.podebrady.ru/pojisteni/ есть существенные скидки.
Особые виды страхования
В особых случаях оформляются специальные страховки — для профессиональных спортсменов или беременных девушек. Связано это с огромной вероятностью необходимости оплаты дорогостоящих операций и препаратов, ведь купивший комплексную страховку студент, скорее всего, так и не обратится ни разу в больницу — а вот роженица в любом случае будет рожать, само не рассосется. В целом по всем видам страхования четко прослеживается зависимость цены страховки от риска заболевания или попросту смертностью в данном возрасте — страховки на мальчиков-младенцев дороже, чем у девочек, у мужчин — дешевле, чем у женщин. Аналогично и в случае беременности — если в 22 года годовая страховка для беременности обойдется в 99 тыс крон, то в 30 — уже в 135 тыс.
Стоимость данных страховок очень высока, 10-12 тыс крон в месяц, причем договор заключается минимум на год. Соответственно, застраховаться перед родами на месяц-два не получится.
С покупкой данных страховок все просто, узнали о беременности — идете и покупаете страховку. Приобретать ее стоит однозначно, т.к. опасно рисковать здоровьем роженицы или ребенка. Конечно, можно родить и по обычной комплексной страховке, если зачатие произошло после заключения договора, но тогда количество предварительных осмотров сведено к минимально необходимому, а в случае осложнений не стоит надеяться на полное покрытие страховой. Шаг влево, шаг вправо — вы платите из своего кармана. Не говоря уже о том, что действие обычной комплексной страховки не распространяется на ребенка сразу после рождения и поэтому любые осложнения и необходимая ему помощь в роддоме будут оплачиваться вами самостоятельно, а это очень недешево, пребывание обычного пациента обходится в несколько тысяч крон в день, не говоря уже о новорожденных. Известно достаточно случаев, когда иностранцы хотели сэкономить и поэтому получали счета в сотни тысяч крон после выписки из роддома.
Страховые компании
Инострацы (т.е. мы) вольны в выборе страховой компании и поэтому на рынке представлено несколько компаний, которые предлагают как базовые, так и комплексные страховки по собственным тарифам, с различающимся список покрываемых мед. услуг и попросту политикой возмещения расходов пациентов. Исходя из опыта своего окружения я составил следующий рейтинг наиболее популярных страховых компаний, предлагающих страховки для иностранцев, от лучшей к худшей:
- Maxima
- Uniqa
- Slavia
- PVZP
Я настоятельно рекомендую страховки Maxima, т.к.:
- в комплексную страховку включен ежегодный профилактический осмотр у терапевта, стоматолога и гинеколога, а также все необходимая для детей вакцинация;
- у нее самое широкое покрытие среди всех компаний, даже в случаях вынужденных мед. комиссий и анализы при контактах с инфицированными;
- очень приятная цена и часто проводятся предлагаются сезонные скидки.
При этом, например, намного более дорогая PVZP не предлагает столь приятных условий. Сравнить цены можно на www.podebrady.ru/pojisteni/
Состав комплексной мед. страховки
При оформлении мед. страховки вы получаете пакет с несколькими документами. Рассмотрим его на примере комплексной страховки от компании Maxima.
«Карточка»
Это главная часть страховки, с этим пластиковым уголком (также он может иметь вид пластиковой или ламинированной карты) необходимо ходить везде и всегда, как и со своимм паспортом или биометрической картой ВНЖ.
На ней нанесены все ключевые данные на случай ЧП:
- Ваши имя и фамилия
- Номер телефона горячей линии страховой компании и пароль
- Номер договора о страховании и срок его действия
Внутри пластикового уголка находится также подтверждение об оплате, выглядеть оно может по-разному, в т.ч. так:
По закону «О пребывании иностранцев на территории ЧР» ее и паспорт с визой или биометрическую карту ВНЖ нужно всегда носить с собой, в случае отсутствия при проверке документов вы можете быть оштрафованы по меньшей мере на 500 крон.
Договор о страховании
Договор вместе с копией договора, карточки и квитанции об оплате предоставляется при вклейке визы в посольство или консульство, а при продлении — вместе с прочими документами сразу при подаче в отделении МВД. Как правило, при оформлении страховки хорошие сотрудники сразу делают копию договора, карточки и квитанции об оплате для упрощения жизни клиентов — берете пакет документов из страховой, несете в отделение МВД и там заберут то, что им нужно, остальное вернут. Оригинал договора, карточки и квитанции об оплате остаются у вас, копию забирает орган.
Как приведено на фото выше, к договору могут быть прикреплены доп. соглашения и опросник о состоянии здоровья.
Дополнительные материалы
К страховке обязательно прикладываются правила страхования, доступны они всегда и на сайте страховой компании на различных языках. Например, в случае комплексных страховок Maxima правила на русском языке выложены на www.maxima-as.cz/files/vpp_810_ru.pdf.
Сзади правил обычно приводится список больниц и врачей, с которыми у данной страховой компании заключены договора. Обращаться следует в первую очередь к ним, предварительно позвонив по горячей линии страховой компании (чеш. Asistenční služba)
А как же платят чехи?
Все вышеописанное относится к мед. страхованию иностранцев (т.е. компаниям Maxima, Slavia, Uniqa, PVZP и пр.) и процессы выглядят немного по-ваврварски — дорогие страховки для беременных, звонки на горячую линию перед визитом к врачу. У чехов все иначе, они могут идти в любую больницу и всегда покрывается все от и до. Как я часто слышу от чехов: «А зачем мне думать об оплате? Пускай страховая думает и решает вопрос с клиникой.»
Все чехи за исключением военных и пр. особых категорий застрахованы в компании-монополисте VZP a.s. (не путать с ее «дочкой» для страхования иностранцев, PVZP) и стоимость страховок в ней намного выше, работодатель и работник выплачивают VZP суммарно около 13,5% от заработной платы (обычно около 4 тыс крон). Студентам до 26 лет, находящимся на бирже труда или попросту малоимущим и пенсионерам эту замечательную страховку оплачивает государство. Можно, конечно, и просто так сидеть дома и не работать, быть пожизненной домохозяйкой — но тогда мед. страховку нужно будет оплачивать самостоятельно, а уклонение от уплаты сборов в VZP обернется штрафами. Т.к. в один прекрасный день переедет вас машина, вызовете вы скорую, отвезут вас в больницу, починят — а платить десятки тысяч крон будет некому. К слову, приведу фото основной пражской клиники, где лежала знакомая и в которую обращается подавляющее большинство иностранцев:
О своем опыте пребывания в чешской больнице писал в отдельной статье Федор Кообас.
Соответственно, в Чехии и медицинское образование на очень высоком уровне, и зарплаты у врачей огромные, и быть врачем почетно, и в клиниках современная техника, и люди не собирают всем миром деньги на лечение детей. В Чехии стариков можно встретить и в лучших глазных клиниках (т.к. им все оплачивает VZP), и детей лечат в любых клиниках Европы за счет страховой. Здесь нет разделения на «недочеловеков» и VIP.
Другие заметки по теме
Сахарный диабет у детей: симптомы, диагностика и понятие нормы
Сахарный диабет – это заболевание, отличительной чертой которого является повышенный уровень глюкозы в крови. Если говорить предельно примитивно, то суть сахарного диабета заключается в следующем:Всем известно, что человек получает энергию исключительно из глюкозы, которая проникает в клетки (где и трансформируется в энергию) с помощью гормона инсулина. Когда инсулина мало, то в крови глюкозы накапливается чрезмерно много, а вот в клетки она не поступает – в итоге организм начинает испытывать энергетическое голодание. Хронический недостаток инсулина, который не позволяет клеткам получать необходимое им для жизни количество энергии, и считается в медицинской среде заболеванием под название «сахарный диабет».
Симптомы сахарного диабета у детей и взрослых:
- Жажда;
- Частое мочеиспускание (в том числе и в ночное время);
- Чувство неутолимого голода;
- Слабость, быстрая утомляемость.
Заметили у ребенка эти признаки? Не паникуйте раньше времени! Самое разумное, что можно сделать в подобной ситуации – измерить уровень сахара в крови и проанализировать результаты.
Измерить уровень сахара в крови можно как в стационаре (больнице, поликлинике, лаборатории анализов), так и самостоятельно (с помощью специального прибора – глюкометра). Необходимо лишь нанести капельку крови ребенка на тест-полоску и вставить ее в особый прибор. Устройство тут же покажет, каков уровень сахара в крови.
Независимо от возраста (хоть год человеку, хоть – 108 лет), нормальным уровнем глюкозы в крови считаются показатели от 3,3 до 5,5 ммоль на литр.Первое измерение в сутки проводится как правило натощак сразу после сна. Естественно, если провести тест сразу после еды, показатели будут чуть выше – ведь любая еда неминуемо и почти мгновенно повышает уровень сахара в крови.
—> Верхним пределом нормы считается показатель 6,1 ммоль на литр. Если вы видите на экране глюкометра цифры выше – однозначно тот, чья кровь была на тест-полоске, болен сахарным диабетом.<!—
Разновидности диабета у детей
Сахарный диабет у детей бывает нескольких типов. А именно – двух:
- Ювенильный диабет (диабет первого типа). Суть его такова: в поджелудочной железе существуют особые островки, состоящие из скопления эндокринных клеток (так называемые островки Лангерганса), влияющих на выработку инсулина. В некоторых случаях, под воздействием неких, неизвестных доселе науке факторов, организм начинает вырабатывать антитела, стремящиеся разрушить эти самые клетки. Проще говоря, организм «собственноручно» препятствует выработке достаточной дозы инсулина, без которого он сам же остро и страдает в итоге. Именно такой тип диабета (при котором антитела разрушают гормон-продуцирующие клетки и не позволяют тем самым инсулину вырабатываться) – встречается наиболее часто у детей или у очень молодых людей. Отсюда, собственно, и «растут ноги» у его названия – ювенальный (то бишь юношеский) диабет. Он же – сахарный диабет первого типа. Это один из наиболее «жестоких» разновидностей сахарного диабета, потому что он не оставляет никаких надежд на полное выздоровление, а стабилизировать состояние ребенка с диабетом 1 типа можно только одним способом – регулярным введением в организм дозы инсулина.
- Диабет второго типа у детей отличается от первого самым принципиальным образом – его развитие напрямую связано с ожирением. Постоянно переедая и наращивая излишнюю массу тела, человек (будь то взрослый или ребенок) день ото дня перенасыщает свой организм глюкозой. Ее попросту становится слишком много, чтобы поджелудочная железа могла адекватно справиться с доставкой сахара по клетками. В результате нарушается восприимчивость тканей и клеток к инсулину и возникает стойкая инсулинорезистентность.
В случае с диабетом 2 типа необходимости в лекарственной терапии зачастую нет (инсулин колят, как правило, лишь в редких случаях и на тяжелых стадиях развития болезни), а лечение такого типа диабета напрямую связано с лечением самого ожирения. Здесь, как показывает практика, эффективно помогают:
- Физические нагрузки;
- Корректное снижение веса;
- Особая диета и изменение пищевого поведения.
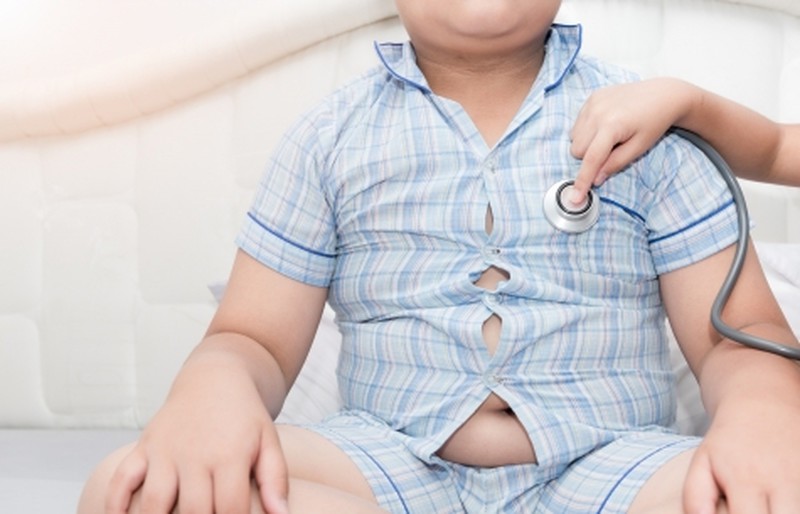
Еще не так давно считалось, что диабет 2 типа не присущ детям, что это сугубо «взрослая» заболевание, напрямую связанное с нарушением питания и ожирением. Однако в наши дни все чаще и чаще диабет 2 типа встречается как раз у подростков и детей – во всем мире «молодеет» ожирение, и вслед за ним «молодеет» и диабет 2 типа.
—> Не так давно ученые доказали , что и склонность к ожирению, и риск заболеть диабетом 2 типа дети в подавляющем большинстве случаев получают в наследство от своих родителей и прочих родственников.<!—
По поводу наследования ребенком диабета 1 типа прогнозы куда более оптимистичные: оказывается, если мама или папа болеет сахарным диабетом первого типа, то вероятность того, что ребенок «подхватит» этот диабет себе в наследство составляет всего 2-3 %.


 Медосмотр
Медосмотр Новые медицинские страховки с 1 апреля 2010 года
Новые медицинские страховки с 1 апреля 2010 года Инструкция по получению долгосрочной студенческой визы
Инструкция по получению долгосрочной студенческой визы