Тот самый запрещенный к показу выпуск, за который Эрнст уволил Малахова!
Суставы и хрящи вылечатся за 14 дней с помощью обычного…
Симптомы флегмоны
- резкая боль;
- выраженный отек и инфильтрация окружающих тканей (они становятся плотными на ощупь), в которой со временем появляется флюктуация (признак гнойного расплавления тканей);
- гиперемия (покраснение) кожи над пораженной областью (более выражена при подкожных флегмонах) и местное повышение температуры;
- увеличение объема пораженной области тела по сравнению со здоровой (признак, более ценный для диагностики глубоких флегмон, когда гиперемия и инфильтрация не видны);
- ограничение движений пораженной области и принятие вынужденного положения из-за выраженной боли, отека, мышечной контрактуры;
- регионарный лимфаденит (воспаление близлежащих лимфоузлов);
- симптомы интоксикации (повышение температуры выше 38,5°С, отек, озноб, слабость, жажда, возможна рвота и другие проявления).
Внешние симптомы флегмон всегда более выражены при поверхностных процессах.
Хроническое течение флегмон возможно при дефектах иммунитета и некоторых особенностях микроорганизмов (если они отличаются слабой патогенностью).
К симптомам хронического процесса относятся:
- образование плотного («деревянистого») инфильтрата;
- кожа над пораженной областью приобретает цианотичный (синюшный) цвет;
- боль и нарушение движений могут быть выражены слабо.
Диагностика флегмон
Предположить возникновение поверхностно расположенной флегмоны позволяет появление ее характерных симптомов (боль, отек и инфильтрация, гиперемия кожи, интоксикация и другие).
При глубоких флегмонах в основном проявляется общая симптоматика, которая очень быстро прогрессирует (учащение пульса, падение артериального давления, нарушение дыхания и другие проявления полиорганной недостаточности). Часто отек и флюктуацию определить сложно.
Вспомогательный характер носят лабораторные исследования, выявляющие «воспалительные» сдвиги в общем и биохимическом анализах крови, специальных исследованиях.
В спорных случаях возможно проведение диагностической пункции под местным обезболиванием. Если при ее выполнении в шприц начинает поступать гнойный или другой экссудат, то диагноз флегмоны или абсцесса подтверждается. Для уточнения этиологии процесса проводится бактериологический анализ экссудата.
Лечение флегмон
Лечение складывается из следующих мероприятий:
- Хирургические вскрытие и дренирование флегмоны.
- Медикаментозная терапия (антибактериальные препараты, обезболивающие средства и другие).
- Физиотерапевтические процедуры.
Лечение флегмоны требует нахождения в специализированном отделении стационара (обычно – гнойная хирургия). Если процесс удалось обнаружить на ранних стадиях, то возможно ограничиться лекарственной терапией и физиотерапевтическими процедурами. Но такое случается редко из-за быстрого прогрессирования заболевания, в связи с чем приходится прибегать к хирургическому лечению.
При неправильном или несвоевременном лечении возможно распространение воспалительного процесса на окружающие органы и ткани, развитие сепсиса.
Профилактика и прогноз лечения флегмоны
Прогноз при своевременной диагностике и лечении – благоприятный. Быстро прогрессирующие, глубокие процессы, расположенные между внутренними органами, часто приводят к септическим состояниям.
К основным мерам профилактики относятся своевременное и правильное лечение артритов (особенно инфекционных) и других очагов инфекции, обработка ран, микротравм, извлечение внедрившихся инородных тел.
Абсцессы
Абсцесс (от лат. abscessus — нарыв) — отграниченная гнойно-некротическая полость в тканях или органах.
Абсцесс может развиться в подкожной клетчатке, мышцах, костях, а также в органах или между ними. Развитие абсцесса связано с попаданием в организм гноеродных микробов через повреждения кожи или слизистых оболочек или с заносом возбудителя по кровеносным и лимфатическим сосудам из другого гнойного очага.
Флегмоны
Флегмона — острое разлитое гнойное воспаление подкожной клетчатки или клетчаточных пространств; в отличие от абсцесса не имеет чётких границ.
Клинические симптомы абсцесса или флегмоны мягких тканей в большинстве случаев характерны для острого гнойного воспаления. Появляются локальные боли в зоне формирования гнойника, выраженная припухлость, гиперемия и флюктуация. Общее состояние больного ухудшается, появляется слабость, снижение аппетита, нарушение сна.
При глубоко расположенных абсцессах не обойтись без дополнительных методов диагностики, таких как УЗИ (с последующим решением вопроса о возможности пункционного метода лечения), КТ.
В условиях ГКБ29 имеется полный арсенал необходимых инструментальных методов диагностики, а так же, учитывая многопрофильность клиники, в затруднительных ситуациях можно прибегнуть к консультации смежных специалистов.
Лечение абсцессов и флегмон только оперативное. Хирургическое лечение абсцессов направлено на хирургическую обработку гнойника, а также на санацию и адекватное дренирование его полости. При глубоко расположенных гнойниках производится предварительная разметка операционного поля под контролем УЗИ. Иногда выполняют предварительную пункцию гнойной полости, а хирургический доступ производят по направлению иглы. Оперативное лечение дополняют назначением антибактериальной, инфузионной, детоксикационной терапии.
В условиях стационара Вам окажут необходимую помощь вне зависимости от глубины, объема пораженных тканей, сопутствующей патологии. Длительность пребывания в стационаре различна, но при небольших по размеру, поверхностно расположенных абсцессах она не превышает 3-4 суток, флегмонах – 5-6.
Флегмона промежности. Эпидемиология
Средний возраст, в котором диагностируют флегмону промежности – около 50 лет. Флегмоны промежности диагностируются чаще у мужчин. Считается, что мужчины развивают флегмоны промежности, в соотношении с женщинами, в частоте от 5:1 до 10:1.
Флегмона промежности. Причины
Аноректальные абсцессы, инфекции мочевыводящих путей, хирургические операции и другие сопутствующие факторы, были причастны к развитию флегмоны промежности. В некоторых случаях, причины развития флегмоны промежности могут остаться невыясненными.
Флегмона промежности. Симптомы и проявления
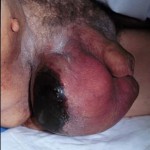
Симптомы и проявления флегмоны промежности включают лихорадку, общее недомогание, боль и припухлость в области половых органов и промежности. А после, можно почувствовать очень неприятный запах исходящий из пораженных тканей, этот знак является предвестником развития полномасштабной и молниеносной гангрены. Если хирург будет надавливать на пораженный участок, то он может расслышать характерные звуки (крепитация), которые будут говорить о выделении газов из раны. В тяжелых случаях, инфекция может распространиться на бедра, в брюшную стенку и даже в грудную стенку.
Это заболевание часто встречается в сочетании с другими нарушениями, особенно с теми, которые ослабляют иммунную систему. Некоторые такие заболевания, которые повышают предрасположенность к флегмоне промежности включают сахарный диабет, глубокое ожирение, цирроз печени, алкоголизм, а также различные злокачественные опухоли.
Флегмона промежности. Похожие расстройства
Симптомы и проявления следующих расстройств могут быть аналогичны тем, которые развиваются у лиц флегмонами промежности.
Эпидидимит – воспаление плотно свернутой трубочки позади каждого яичка (придатка яичка), по которому переносится сперма от яичек к семенному протоку. Лица, с этим расстройством, как правило, имеют болезненный отек. Кроме того, пациенты могут иметь лихорадку, болезненный отек и покраснение (эритему) мошонки и / или уретрит.
Газовая гангрена. Газовая гангрена является тяжелой формой некроза тканей, которая, как правило, вызывается бактериями, которые не нуждаются в кислороде (анаэробы).
Водянка. Водянка является заполненным жидкостью мешочком, который находится в мошонке. Водянка может быть односторонней или двусторонней. Гидроцеле может быть вызвано воспалением, травмой яичка, травмой придатка яичка или обструкцией семенного канатика.
Орхит. Орхит является воспалением одного или обоих яичек, это состояние часто вызывается инфекцией. Орхит может быть вызван многочисленными бактериальными и вирусными организмами. Это, как правило, является следствием эпидидимита (смотри выше).
Флегмона промежности. Диагностика
Диагноз, в основном, ставится на основании клинических признаков. Ультразвуковая диагностика может помочь отличить флегмону промежности от острого воспалительного процесса, например, от эпидидимита или орхита. Компьютерная томография может помочь определить границы процесса, но она не является обязательным методом и уж точно, выполнение как КТ так и МРТ не должно задерживать хирургическое лечение.
Рентген может быть полезным в подтверждении места и степени распределения газов в ранах. УЗИ также будет полезно в обнаружении газов и / или жидкостей, но пациенты с тяжелой болью будут не в состоянии терпеть давление на кожу, необходимое для получения приемлемого изображения.
Флегмона промежности. Лечение
Очень важно правильно распознать флегмону промежности и как можно раньше инициировать агрессивную реанимацию с применением широкого спектра внутривенных антибиотиков. Больные с тяжелой инфекции в крови (сепсис), подвергаются повышенному риску развития тромбов (тромбоэмболия) и это состояние может потребовать дополнительного лечения, чтобы уменьшить риск тромбоза, когда инфекция уже будет находиться под контролем.
Таких пациентов лучше сразу отправлять в ожоговый центр, так как именно в таких центрах, хирурги имеют достаточный опыт в лечении пациентов с некрозом мягких тканей.
Патогенез сальмонеллеза
Все энтеробактерии производят эндотоксины, и сальмонеллы не исключение. Одно из вредных проявлений сальмонелл — отравление кормов эндотоксинами. Но гибель птиц от эндотоксемии, связанной с загрязненными бактериями кормами, относительно редка. Чаще всего птицы погибают от проблем, вызванных развитием инфекции. Часто наблюдается одновременное присутствие патогенных и не патогенных штаммов сальмонелл в кишечнике больной птицы.
Вирулентные штаммы сальмонелл — это штаммы, способные проникать через неповрежденную слизистую оболочку кишечника. Не вирулентные штаммы для проникновения в кровь нуждаются в повреждении слизистой кишечника. И поэтому носительство сальмонелл при осложнении состояния птицы может переходить в инфекцию.
Не вирулентные штаммы часто колонизируют кишечник, не вызывая проявления клинических признаков заболевания, и таким образом распространяются на всех птиц хозяйства или вольеры. Если вирулентный или не вирулентный штамм проникает через слизистую кишечника — развивается септицемия, приводящая к иммунному ответу или колонизации органов и тканей, и, в конечном счете, к гибели птицы. В некоторых случаях сальмонеллы вызывают хроническую инфекцию, характеризующееся периодической септицемией и наличием слабо выраженных клинических признаков. При рецидивирующей инфекции часто поражаются нервная система и суставы.
Голубь больной сальмонеллезом с признаками поражения центральной нервной системы.
Инкубационный период сальмонелеза птиц
Инкубационный период зависит от типа инфекции и определяется штаммом бактерий, от пути передачи инфекции и от состояния организма птицы. При остром развитии болезни инкубационный период составляет от трех до пяти дней. Субклиническое носительство может длиться очень долгое время — месяцами.
Развитие инфекции и патология процесса
У птиц сальмонеллез может протекать в сверхострой, острой, хронической форме или в виде носительства без проявления клинических признаков заболевания.
Острая форма заболевания сальмонеллезом характеризуется не специфичными признаками: летаргия, анорексия, снижение массы тела, полидипсия (часто сопровождающаяся полиурией) и диарея. Т.е. птица вялая, отказывается от корма, много пьет, у нее много свободной воды в помете, понос. Также у птицы может быть увеличен живот и зоб, так как нарушается перистальтика желудочно-кишечного тракта.
При развитии септических артритов наблюдается отвисание или оттопыривание крыльев и хромота.
При подостром или хроническом течении заболевания развиваются признаки поражения центральной нервной системы (судороги, дезориентация), артриты (особенно у голубей), диспное и признаки поражения печени, селезенки, почек, сердца. При высокой интенсивности инфекционного процесса может развиваться конъюнктивит, иридоциклит и панофтальмия. У птиц несушек — снижается яйценоскость, увеличивается смертность птенцов.
Некоторые виды птиц имеют уникальные признаки сальмонеллеза. Среди попугаев лори (Loriidae) и пингвинов (особенно у очковых пингвинов Spheniscus demersus) инфекция протекает сверхостро и с большой смертностью.
Жако (серые африканские попугаи (Psittacus erithacus spp)) также очень восприимчивы к сальмонеллезу, но у них заболевание чаще всего протекает в хронической форме с развитием флегмон, гранулематозного дерматита, артритов и тендовагинитов.
Признаки респираторной формы сальмонеллеза с миокардитом обычны у танагров (Tangara spp), кветсалей (Pharomachrus mocinno), бородастиков (Megalaima haemacephala), крачек (Sternidae spp.) и у домовых воробъев (Passer domesticus).
Не специфические признаки поражения ЦНС характерны для гусей и уток. Некоторые больные сальмонеллезом утки плавают вверх лапами перед смертью (так называемая «болезнь перевертышей»).
Подострое течение сальмонеллеза у многих ткачиков (Fringillidae) характеризуется грануломатозным инглювитом (воспаление зоба), который часто путают с кандидозом зоба.
Сосновые чижи (Spinus pinus) особенно восприимчивы к сальмонеллезу. Эта инфекция птиц легко распространяется среди диких птиц при кормлении на кормушках. Каждый год такие эпидемии уносят жизни большого количества птиц которых подкармливают люди.
Штаммы подвида 3 менее вирулентны, чем штаммы подвида 1, но поражения, вызываемые этими возбудителями, такие же значительные. Поражения глаз чаще сопутствует при развитии инфекции вызванной подвидом 3. Индюшки, утки, попугаи и канарейки особенно чувствительны к таким инфекциям.
Посмертные изменения включают в себя обезвоживание, дегенерацию или некроз скелетной мускулатуры, гастроэнтериты (часто с язвенными поражениями или с формированием гранулем), увеличение размеров печени и селезенки (часто с рассеянными мелкими белыми очагами ), сгущение желчи и нефропатия.
Хроническая инфекция обычно вызывает перикардит или фибринозный эпикардит, образование гранулем в печени, селезенке, почках и дегенерацию или воспаление яичника или семенников. Слизистая слепых кишок часто покрыта фибрином. Отмечается развитие аэросаккулита (воспаление в воздушных мешках), пневмония, некроз клоаки. У фазанов и куропаток отмечают орхиты и оофориты.
При гистологическом исследовании часто обнаруживается не специфичное гнойное воспаление в паренхиматозных органах. При хроническом течении инфекции — обнаруживаются гранулемы. Внутри гранулем могут быть бактерии. Пурулентный лептоменингит и эксудат в субарахноидальном пространстве обычно обнаруживается у птиц, у которых наблюдались признаки поражения ЦНС.
Диагностика сальмонеллеза птиц
Для подтверждения диагноза необходимо идентифицировать выделенный вид сальмонелл. Серологическая диагностика для эпидемиологической оценки состояния группы птицы возможна только если точно известен вид возбудителя. При хроническом течении заболевания без клинических признаков серологический метод диагностики часто дает отрицательный ответ. Тоже самое часто наблюдается у птиц зараженных L-формами сальмонелл. Развитие иммунного ответа организма требует проникновения бактерий через слизистую кишечника, в то время, как у многих носителей инфекция ограничена поверхностью слизистой.
Для выделения бактерий от погибшей птицы — необходимо делать бактериологический анализ содержимого кишечника и помета, посевы тканей печени.
Прижизненный бактериологический анализ помета больных птиц часто бывает отрицательным из-за непостоянного выделения сальмонелл в окружающую среду.
Для голубей разработаны экспресс тесты ИФА (не зарегистрированные в России), позволяющие быстро проводить анализ по помету птиц.
Лечение сальмонеллеза птиц
Терапия заключается в приеме соответствующих антибиотиков (после проведения микробиологических анализов для определения антибиотикочувствительности) и пробиотиков, основанных на лактобактериях. Лечение антибиотиками должно продолжаться от 3 до 8 недель.
Скорейшее начало лечения септической формы сальмонеллеза жизненно важно для излечения птицы. Но мнения о лечении птиц носителей — неоднозначны. Однако, птицы компаньоны, с поставленным диагнозом и носительством инфекции, должны пролечиваться в силу опасности для здоровья окружающих людей.
Дача антибиотиков орально может не привести к устранению возбудителя, но естественная микрофлора кишечника при этом будет уничтожена, что ослабит организм птиц. Также необходимо учитывать опасность передачи устойчивых к антибиотикам сальмонелл к человеку. Необходимо учитывать и то, что уничтожая нормальную микрофлору кишечника, человек создает опасность переноса фактора устойчивости к антибитикам от E.coli, которые близки к сальмонеллам. Во многих странах запрещено использование кормовых антибиотиков для стимуляции развития птицы именно по этой причине.
Для лечения септической формы инфекции применяется разнообразные антибиотики широкого спектра действия. При начале антибиотикотерапии нужно учитывать данные о резистентности бактерий данной местности. Нозокомиальные инфекции обычно связаны с высокоустойчивыми штаммами сальмонелл. Комбинация триметоприма-сульфонамида все еще может быть эффективной. Как альтернативу используют ампициллин, фторхинолоны или третье поколение цефалоспоринов.
Устойчивость к ампициллину, триметоптиму, сульфонамиду, тетрациклину или аминогликозидам передается плазмидами от других групп бактерий. Устойчивость к фторхинолонам связана с мутациями, но случайные мутации могут быть закреплены несистемным приемом антибиотиков, а также имеет место быть перенос устойчивости бактериофагами.
При оральной даче антибиотиков группе птиц препараты нужно добавлять в питьевую воду, так как больные птицы страдают жаждой и аппетит у них сильно снижен. Ампициллин и цефалоспорины приводят к лизису бактерий, что высвобождает эндотоксин. Поэтому может быть целесообразным применение нестероидных противовоспалительных препаратов или флуниксина для снижения эффекта эндотоксемии.
Субклиническое носительство сложно поддается лечению у всех видов. Несмотря на то, что клинический эффект может быть достигнут, полного удаления возбудителей инфекции из организма добиться сложно, так как бактерии развиваются в желчных протоках и не всегда выделяются в просвет кишечника. Кроме того, животное может перезаражаться сальмонеллами, остающимися в окружающей среде, так как нормальная микрофлора уничтожена антибиотиками и не может помешать колонизации кишечника. Поэтому очень важно как можно чаще проводить уборку и дезинфекцию клеток и вольер птиц в процессе лечения.
В целях недопущения развития риска носительства антимикробную терапию следует продолжать и после клинического выздоровления от 3 до 8 недель.
Распространенные сальмонеллы обычно хорошо чувствительны к обычным антибиотикам, но некоторые штаммы от диких птиц, особенно от чаек, часто в той или иной степени резистентны к антибиотикам.
Хроническая форма инфекции и форма, при которой поражается центральная нервная система, с трудом поддаются лечению. В птичьих хозяйствах, где произошла вспышка заболевания, необходимо строго следить за перемещением яиц, необходимо выявлять носителей инфекции и удалять птиц-производителей с субклиническим течением заболевания. Лечение птиц, зараженных на стадии инкубирования, чрезвычайно сложное. Видоспецифичные штаммы сальмонелл циркулируют в хозяйстве с примерной периодичностью проявления в 3 месяца. Цикл передачи инфекции через инфицированные яйца можно прервать изъятием яиц из разведения на протяжении 4 недель после проведения курса лечения родительских птиц. Новорожденных птенцов от больных птиц необходимо обследовать, делать бактериологические анализы помета, выявленных инфицированных птенцов необходимо лечить сразу же.
Лечение L-форм сальмонел надо проводить клиндамицином или комбинацией эритромицина и ампициллина.
Контроль и предупреждение развития сальмонеллеза птиц
В случае вспышки эпидемии сальмонеллеза в птичьем хозяйстве необходимо предпринимать следующие действия:1) Все носители инфекции должны быть выявлены и либо изолированы, либо подвергнуты эвтаназии. Изолированных животных необходимо лечить антибиотиками. Все пролеченные птицы перед выпуском в общие вольеры должны быть проверены несколько раз, необходимо убедиться в отсутствии носительства.2) Профилактическое добавление антибиотиков в питьевую воду или в пищу птиц — необходимо рассматривать с учетом всех минусов, описанных выше.3) Необходимо прекратить любое движение поголовья птиц из хозяйства или в хозяйство до окончания инфекции. Бесконтрольное смешивание птиц по вольерам и помещениям также необходимо прекратить.4) Вода, корм, поилки, кормушки должны быть изолированы от контакта с пометом птиц.5) Зараженные клетки, вольеры, помещения, инкубаторы, брудеры, инвентарь — должны быть тщательно очищены и продезинфицированы.6) Подстилка, помет, грязь из клеток и вольер должны быть правильно утилизированы.7) Все люди, контактирующие с птицами, должны быть проинформированы об опасности заражения и о строгой необходимости соблюдения личной гигиены.8) По возможности необходимо использовать вакцины из мертвых сальмонелл или аутогенные вакцины. Живые аттенуированные вакцины также могут быть эффективны, но эффективность вакцинирования зависит от многих факторов.9) Стресс для животных должен быть минимизирован.
Соблюдение общих требований гигиены — наилучшая мера по предупреждению развития эпидемии сальмонеллеза в хозяйстве.
Вакцинирование против сальмонеллеза:
Сальмонеллы факультативные внутриклеточные бактерии и, следовательно, для развития оптимальной иммунной защиты систем необходимы живые вакцины. При получении культуры сальмонелл из помета больных птиц — возможно создание аутогенной вакцины.
Существуют исследования о том, что инактивированные бактерины создают менее напряженный иммунитет. В нескольких исследованиях живые аттенуированные вакцины для кур создавали сильный иммунитет и хорошо защищали птиц от системной инфекции и от колонизации кишечника. Живая вакцина из S.Gallinarum создает иммунитет не только от S.Gallinarum (куриный тиф), но и значительно снижает инфицирование S.Enteritidis среди кур-несушек.
Выпускается несколько разных вакцин от сальмонеллеза для голубей, но их эффективность не всегда высокая. Птиц необходимо вакцинировать за 4 недели перед выставками или гонками. Вакцины от сальмонеллеза голубей не сертифицированы в России.
Риск передачи сальмонеллеза птиц к человеку
Возможность заражения человека сальмонеллезом от больных птиц и продуктов птицеводства делает сальмонеллез зоонозной инфекцией. Основную опасность для человека имеют яйца и мясо птицы, загрязненные пометом больной птицы овощи, фрукты и вода.
Штаммы сальмонелл, обычно встречающиеся у певчих и декоративных птиц и у птиц компаньов, как правило, считаются не опасными для здоровых людей. Но эти штаммы могут быть опасными для маленьких детей, пожилых людей и людей, страдающих от имунносупрессивных заболеваний.
В Европе у человека чаще всего выделяют S.Enteritidis и S.Typhimurium В США S.Typhimurium
Люди-носители инфекции могут заражать птиц. Такая передача сальмонеллеза от человека к попугаям была задокументирована для жако, амазонов, какаду и ара.
Козлитин В.Е.
Использованная литература:
1. Avian medicine: principles and applications. Ritchie, Harrison and Harrison. 1994. Wingers Publishing, Inc., Lake Worth, Florida2. Avian Medicine and Surgery in Practice. Companian and Aviary Birds. Second edition. Bon Doneley. 2016 CRC Press Taylor&Francis Group LLC3. Overview of Salmonellosis By Walter Gruenberg, DrMedVet, MS, PhD, DECAR, DECBHM, Department of Farm Animal Health, Utrecht University4.H. В. Прозоркина, П. А. Рубашкина. Основы микробиологии, вирусологии и иммунологии, 2002
Природа заболевания
Давайте на этом остановимся более подробно. На сегодняшний день рожа является распространенной бактериальной инфекцией. Вызывает ее возбудитель вида Streptococcus pyogenes. Данный микроорганизм может присутствовать и на кожных покровах здорового человека. Передается рожа воздушно-капельным или контактным путем. Инфекция может проникать через микротравмы на слизистых оболочках и коже. Опасность заражения существенно возрастает при несоблюдении правил гигиены. Также развитию обсуждаемого заболевания могут способствовать факторы индивидуальной предрасположенности.
Считается, что женщины страдают от недуга чаще, чем мужчины. При продолжительном приеме препаратов группы стероидных гормонов восприимчивость существенно возрастает. Достаточно велик риск развития рожи у людей с хроническим тонзиллитом. Также рожа может развиться у пациентов с заболеваниями ЛОР-органов. Поражение конечностей и грудной клетки обычно возникает у больных, страдающих лимфедемой и отеками, грибковыми инфекциями. Нередко болезнь рожа развивается в области постоперационных и посттравматических рубцов. Пик заболеваемости приходится на конец лета – начало осени.
В организм возбудитель может попасть через повреждения кожных покровов или проникать в капилляры кожи с током крови. Размножается стрептококк в лимфатических клетках. Именно в них возникает очаг инфекции, который провоцирует развитие активного воспаления. Из-за активного размножения бактерий наблюдается массированное выделение продуктов их жизнедеятельности в кровь. В результате больной может ощущать признаки интоксикации, лихорадку, токсико-инфекционный шок.
Классификация
Как лечится болезнь рожа? Симптомы заболевания могут различаться в зависимости от его вида.
Классифицируется патология по следующим признакам:
Болезнь также может быть первичного, повторного или рецидивирующего типа. Промежуток повторяемости симптомов заболевания может составлять от двух дней до двух лет. Обычно воспаление развивается на одном и том же участке. Как правило, повторная рожа возникает не ранее, чем через два года. Для ее локализованной формы характерно ограничение участка инфекции одной анатомической областью. Если он выходит за ее границы, то заболевание носит распространенный характер. Некротические изменения пораженных тканей уже считаются осложнениями.
Читайте также: 107 поликлиника, Отрадное: специалисты, режим работы, адрес, как добраться, отзывы пациентов
Симптомы
Этому вопросу стоит уделить особое внимание. Как же проявляет себя болезнь рожа? Симптомы и лечение зависят от типа заболевания. В среднем, инкубационный период может длиться от нескольких часов до пяти дней. Рожистое воспаление в большинстве случаев начинает развиваться довольно стремительно. Клинические симптомы могут проявиться в течение 2 часов. Появляется лихорадка, а вместе с ней и признаки интоксикации, такие, как общая слабость, озноб, головная боль, ломота в теле.
В тяжелых случаях могут наблюдаться приступы рвоты, бред, судороги. Несколько дней спустя проявляются и местные симптомы. На слизистой оболочке или ограниченном участке кожи ощущается характерное жжение. При ощупывании может наблюдаться умеренная болезненность. При рожистом воспалении кожи головы характерна выраженная боль. В области очага поражения образуется отечность и эритема.
В период разгара область очага оказывается окрашена в ярко-красный цвет. Пятно имеет четко очерченные неровные границы. Цвет может разниться от цианотичного до буроватого. После надавливания отмечается кратковременное исчезновение покраснения. Обычно на пораженном месте возникает уплотнение. При пальпации область достаточно болезненна.
Признаки интоксикации сохраняются на протяжении 7 дней. Затем температура постепенно нормализуется. Кожные симптомы проходят намного позднее. После эритемы остается мелкочешуйчатое шелушение. В некоторых случаях на месте очага поражения могут появиться пигментные пятна. Признаком раннего рецидива может быть инфильтрация кожи и региональный лимфаденит. О развитии лимфостаза свидетельствует стойкий отек. Чаще всего проявляется болезнь рожа на ноге. Причины заключаются в специфике развития инфекции.
Также нередко регистрируются случаи рожистого воспаления на лице. Обычно речь идет об области в районе носа и губ, углов рта и уха. В некоторых случаях образуются пузырьки, наполненные гноем или кровью. Когда они лопаются, содержимое образует корочки, после отторжения которых можно заметить обновленную молодую кожу.
Особенности протекания недуга
Эритематозно-геморрагическая болезнь рожа характеризуется наличием кровоизлияний в области очага поражения. При данной форме заболевания лихорадка обычно продолжается немного дольше. Само воспаление может быть осложнено некрозом местных тканей.
Буллезно-геморрагическая форма сопровождается появлением пузырьков. Считается она одной из самой опасной. Часто такая форма бывает осложнена некрозом или флегмоной. Даже после полного выздоровления на коже могут остаться пигментные пятна и рубцы.
Зависимость от возраста пациента
Как обычно себя проявляет болезнь рожа? Фото пораженных участков кожи вы можете увидеть в статье. Проявление симптомов может сильно отличаться в зависимости от возраста пациента. Как правило, чем старше человек, тем первичные и вторичные воспаления протекают намного тяжелее. Период лихорадки может растянуться на месяц. На фоне рожистого воспаления способны обостриться хронические заболевания. Симптомы проходят крайне медленно, и вероятность рецидивов очень высока. Их частота варьируется от редких эпизодов до частых обострений.
Читайте также: Болезнь Уиппла: причины, симптомы, диагностика и лечение
Рецидивирующая рожа считается хроническим заболеванием. Интоксикация при этом становится весьма умеренной. Сама по себе эритема может не иметь четких грани и быть достаточно бледной.
Осложнения
Что о них нужно знать? Какие осложнения может вызвать болезнь рожа? Фото, симптомы, и лечение которой рассматриваются в данном обзоре, патология нередко приводит к образованию абсцессов и некротических поражений. Неприятные последствия также могут заключаться в образовании флебитов и тромбофлебитов, или проще говоря, воспаления вен. В некоторых случаях способна развиться вторичная пневмония и сепсис.
В результате появления длительного застоя лимфы может образоваться лимфелема. К возможным осложнениям также относятся экзема, папилломы, лимфорея, гиперкератоз.
Методы диагностики
Что они из себя представляют? Как определить, что у вас действительно болезнь рожа? Симптомы у взрослых на первых этапах развития заболевания могут быть достаточно противоречивыми. Чтобы отличить рожистое воспаление от других заболеваний, потребуется консультация дерматолога. Анализы крови обычно показывают следы присутствия бактериальной инфекции. Как правило, врачи не прибегают к специфической диагностике, направленной на выделение возбудителя инфекции.
Рожистое воспаление: методы терапии
Лечение рассматриваемого недуга обычно проводится амбулаторно. Только в тяжелых случаях, когда заболевание сопровождается целым рядом гнойно-некротических осложнений, врач может назначить стационарное лечение. При этиотропной роже прописывают курс антибиотиков цефалоспоринового ряда первого и второго поколения. Период лечения составляет от 7 до 10 дней. Сульфаниламиды и эритромицин характеризуются меньшей эффективностью.
Если у больного регулярно случаются рецидивы, то ему могут быть последовательно назначены антибиотики разных групп. Обычно после приема бета-лактамов назначают «Линкомицин».
Если болезнь рожа на лице протекает в буллезной форме, то лечение включает в себя процедуры по вскрытию пузырей и обработке их антисептическими составами. Чтобы избежать лишнего раздражения кожи, применять мази не рекомендуется. Обычно назначают такие препараты местного применения, как «Сульфадиазин серебра» и «Декспантенол». Для скорейшей регенерации кожных покровов врач также может назначить физиотерапию. При частых рецидивах больному прописывают внутримышечные инъекции «Бензилпенициллином».
Если несмотря на все принятые меры болезнь все равно регулярно проявляет себя, уколы назначают курсами на протяжении 2-х лет. В случае обнаружения остаточных явлений после выписки больных, может быть рекомендован прием антибиотиков еще на протяжении шести месяцев.
Профилактика
Можно ли защитить себя от такой неприятности, как рожа? Болезнь, причины которой чаще всего сводятся к несоблюдению санитарно-гигиенических требований, не проявит себя, если правильно противодействовать инфекции. Индивидуальная профилактика заключается главным образом в надлежащей обработке повреждений на коже. При образовании ссадин или ранок их сразу же нужно протереть дезинфицирующими составами. Соблюдайте особую осторожность при их обработке.
Читайте также: Газовый анализатор крови: назначение и принцип действия
Этот вопрос интересует всех больных. При правильной терапии болезнь рожа хорошо поддается лечению. Однако, при появлении осложнений и частых рецидивов вероятность быстрого выздоровления заметно снижается. Негативными факторами, сокращающими скорость регенерации кожных покровов, также являются слабый иммунитет и сопротивляемость организма, преклонный возраст, авитаминоз, хронические заболевания, связанные с интоксикацией, нарушения работы лимфовенозной и пищеварительной систем.
Чтобы никогда не испытать на себе, что такое рожистое воспаление, необходимо вести здоровый образ жизни. Старайтесь своевременно заниматься правильным лечением всех патологий, не допускайте, чтобы какое-либо из заболеваний перешло в статус хронического. Так как рожистое воспаление часто образуется на нижних конечностях, старайтесь избегать ношения чужой обуви. Выбирайте удобные ботинки и туфли, чтобы избежать возникновения мозолей и натоптышей.
Постарайтесь улучшить естественную защиту организма. Для этого необходимо регулярно употреблять витамины и тщательно подбирать рацион питания. Также следите за собственным весом: излишняя масса тела – один из факторов, который способствует возникновению осложнений при рожистом воспалении.
Обязательно займитесь укреплением иммунитета: выполняйте физические упражнения и закаляйтесь. Но не стоит впадать в крайности – резкие перепады температур могут стать причиной воспаления в организме. При первых же признаках заражения организма стрептококковой инфекцией, используйте специальные антибиотики, препятствующие ее размножению.
Заключение
В данной статье мы рассмотрели болезнь рожа. Симптомы и лечение, фото и методы профилактики – все эти вопросы были подробно раскрыты. Возбудителем заболевания является бактериальная инфекция. Попасть в организм она может как воздушно-капельным путем, так и через контакт. Инкубационный период составляет от 5 до 15 дней. Первыми симптомами рожи являются лихорадка и общая слабость. Где-то спустя неделю на теле могут появиться темно-бурые пятна. Очаг воспаления также характеризуется повышенной болезненностью и уплотнением. Лечение следует начинать как можно быстрее. В основном, оно осуществляется амбулаторно, однако в тяжелых случаях может потребоваться госпитализация.
По каким признакам можно определить, что у вас болезнь рожа? Лечение, фото, описание основных симптомов были детально рассмотрены в данном обзоре. Однако окончательный диагноз сможет поставить только квалифицированный врач. Существует также ряд факторов, которые негативно влияют на развитие болезни. К ним относятся ослабленный иммунитет, хронические заболевания и преклонный возраст.
Существует ряд профилактических мер, которые помогут снизить вероятность недуга. Необходимо строго следовать требованиям гигиены. При появлении травм и микротрещин на коже, обязательно обрабатывайте их антисептиком. Так вы предотвратите попадание инфекции.
Источник
Что собой представляет грыжа?
Грыжа — это выход органа или его части через анатомическое или патологически сформировавшееся отверстие под кожу, в полости, либо во внутренние карманы.
Выяснив что это, закономерно возникает вопрос где может развиваться эта патология?
Для ответа на этот вопрос, целесообразным будет обратиться к классификации грыж.
- Врачи выделяют и грыжи
Внутренние грыжи, особенностью которых является отсутствие внешних признаков и то, что органы выходят в карманы либо во внутрь полости, разделяют на:
- сальниковой сумки
- в области сигмовидной кишки;
- около связки Трейтца;
- ретроцекальная и др.
- скользящая
- пояснично-реберные
- сухожильного центра диафрагмы
- ретрокостостернальные;
- Передняя
- Латеральная
- Дорсальная:
- Медианная
- Парамедианная
- Заднебоковая
- Фораминальная
- Диффузная
Теперь давайте разберемся, что собой представляет каждая из них.
Сальниковой сумки
Этот вид грыжи подразумевает что местом выхождения органа будет отверстие в брыжейке поперечной ободовой кишки, через которую органы будут выпячиваться в сальниковую сумку. Встречается довольно редко;
Около сигмовидной кишки
Эта грыжа подразумевает собой то, что орган будет перемещаться в карман сигмовидной кишки. Таким же образом возникает и грыжа слепой кишки, когда органы выпячиваются в карман слепой кишки.
Связки Трейтца
Часть органа выходит в область двенадцатиперстно-тощей ямки. Различают левостороннюю и правостороннюю, в зависимости от того с какой стороны от позвоночника будет находится содержание грыжи. Встречается у 30% больных с внутренними грыжами.
Скользящая грыжа
Получила свое интересной название благодаря тому, что часть отдела желудка при смещении соскальзывает. Данное передвижение желудка схожее с выхождения мочевого пузыря или слепой кишки при . Воротами скользящей грыжи выступает , через которое в грудную полость могут попасть абдоминальный отдел пищевода, петли тонкого кишечника, часть желудка. Чаще появляется у пожилых людей, особенно женщин.
Пояснично-реберные или грыжи щели Богдалека
Достаточно редкое явление, чаще встречается у детей. Выхождение органа совершается через треугольник , который лишенный мышечных волокон и разделяет диафрагму на поясничную и реберную часть.
Сухожильного центра диафрагмы
Как правило грыжа располагается около полой вены, когда органы выпячиваются в месте схождения мышечных пучков диафрагмы.
Ретрокостостернальные
В зависимости от места расположения выделят правостороннюю — Морганьи и левостороннюю — Ларрея. Выхождение органов совершается в грудную полость через грудино-реберный треугольник (щель между грудиной и реберной частями диафрагмы).
Грыжи позвоночного столба
Они из-за повреждения фиброзного кольца межпозвоночного диска. В нем возникает отверстие и через него происходит сначала выпячивание диска (протузия) и со временем смещение или вытекание пульпозно ядра.
Их также можно разделить на несколько видов.
Передняя
Чаще возникает в верхнем отделе позвоночного столба и проявляется выпадением диска через переднюю стенку позвоночника, при этом не происходит сдавливание спинного мозга.
Латеральная
В этом случае диск выходит из боковой части позвоночника, при этом болезненного симптома не наблюдается, потому что там не проходят нервные окончания.
Дорсальная (задняя)
Выход части диска совершается в спинномозговой канал. И в зависимости с какой стороны сдавливается спинной мозг, эта грыжа имеет несколько подвидов:
- Медианная — её результатом является сдавливание спинного мозга с одной или сразу обеих сторон, в направлении к центру;
- Парамедианная — сдавливание происходит в сторону одной половины спинного мозга;
- Заднебоковая — происходит сдавливание с обеих или одной стороны нервных корешков или пластинки позвоночника
Фораминальна
Эта грыжа вызвана выбуханием межпозвоночного диска через отверстия, которые предназначены для выхода нервных корешков. По статистике этот вид составляет от 4 до 10% всех встречающихся.
Диффузная грыжа
Эта грыжа характерна тем, что не имеет грыжевого мешка, имеется лишь грыжеподобное выбухание. Это один из видов протрузии, когда диск смещается без разрыва фиброзного кольца. Наиболее часто встречается в и отделах позвоночника.
Наружные грыжи
Особенностью этих грыж является то, что выпячивание органа происходит под кожу, что хорошо заметно при внешнем осмотре.
Есть большое количество разновидностей грыж и некоторые из них мы рассмотрим сейчас.
Паховая грыжа
Представляет собой выпячивание органов через слабые места брюшной стенки в паховой области под кожу. Встречается чаще у мужчин, чем у женщин.
Бедренная
Появляется в области пахово-бедренной складки, органы выпячиваются через ослабленные ткани стенки бедренного канал, который в норме замкнут и ничего не содержит. По сравнению с другими грыжами встречается реже, около 2-6% от всех грыж в паховой области. Чаще диагностируется у женщин старше 40-60 лет.
Белой линии
В этом случае выход органов совершается сквозь сухожильные волокна вдоль . В зависимости от её локализации выделяют:
- Надпупочную (эпигастральную) — над пупком, она самая типичная;
- Околопупочную — находится в области пупочного кольца;
- Подпупочнаую — ниже пупка;
Как показывает практика, на 3-10% встречается чаще у мужчин до 30 лет.
Седалищные грыжи
Органы выпячиваются через малое или большое седалищное отверстие и располагаются под большой ягодичной мышцей. Встречается редко, чаще подвержены этой патологии женщины из-за большой ширины таза.
Вентральные (послеоперационные)
Характеризуются выхождением органов через ранее сделанное хирургом отверстие в ходе предыдущей операции. Большой риск появления данной патологии имеют люди, которые не соблюдают правила послеоперационного режима для восстановления целостности тканей.
Полулунной лини (Спигелиева)
Грыжевыми воротами является отверстие, которое возникает по направлению от пупка до передней верхней кости подвздошной кости. Этот вид грыжи очень часто ущемляется, в около 40-70% случаев, что приводит к нарушению функциональности органов находящихся в грыжевом мешке.
Лечение грыж
Любой вид грыжи нуждается в немедленном лечении, которое осуществляется хирургическим путем. Ношение и повязок не поможет вылечить грыжу, а лишь задержит её дальнейшее развитие.
Каждая операция состоит из нескольких обязательных этапов:
- удаление грыжевого мешка;
- возвращения внутренних органов на их нормальное местопребывания;
- укрепление собственными или имплантироваными тканями слабого участка стенки в области грыжевых ворот.
Усиление слабых мест может быть сделано за счет сшивания апоневротических дупликатур, мышц либо с применение синтетических имплантов, таких каксетка для грыж.
Второй способ (с применением сетки) используется чаще и считается лучшим поскольку помогает избежать появлению рецидивов. Считается, что развитию повторного появления грыжи на месте прооперированой способствует пришивание с сильным натяжение тканей, что препятствует нормальному послеоперационному восстановлению.
К разным видам грыж применяются разные методы оперативного лечения:
Для грыж живота стандартными являются следующие:
Для паховых грыж:
- пластика по Бассини — собственными тканями;
- Эндоскопическая герниопластика — по типу Lichtenstein, но при помощи специального лапароскопического доступа;
- С использование PHS — с использованием 3-х мерного протеза;
- операция I.L. Lichtenstein — пластика задней стенки осуществляется при помощи сетчатого импланта.
Для бедренной грыжи и грыжи белой лини живота применяется способ Мейо и Сапежко. Он заключается в применении сетчатого импланта для укрепления стенки. Выбор делается исходя из размеров грыжи, чем больше грыжа тем вероятнее использование сетчатого импланта.
Во время лечения вентральных грыж хирург сначала удаляет прежний послеоперационный рубец, после чего применяет способ Мейо и Сапежко.
Для устранения диафрагмальных грыж, сначала доктор должен определить какой использовать доступ — абдоминальный (со стороны брюшной полости) или торакальный (через грудную клетку).
Абдоминальный доступ используют:
- при грыжах с кровотечением из верхних отделов кишечника;
- если у пациента имеются заболевания легких;
Он позволяет исследовать брюшную полость и её органы на предмет патологии, что является большим его преимуществом. Также, как показывает практика, этот доступ легче переносится пациентами и послеоперационные боли менее сильны чем при торакальном доступе.
Торакальный доступ выполняют:
- если имеются изменения в размерах или длине пищевода;
- в случае подтягивания пищевода вверх;
- при измененном положении желудка.
- при эзофагите (воспаление слизистой оболочки пищевода).
Выполняя любой из этих доступов главными целями хирурга является:
- возвращение на место органов — перетягивание их назад в брюшную полость;
- Сужение места выхода органа;
- Укрепления отверстия для предотвращения рецидива;
Оперируя грыжу позвоночного столба применяют два способа операций.
- Лазерная (малоинвазивная) вапоризация — проводится при помощи специального лазерного инструмента, который после введения в хрящевую ткань нагревает ядро диска. Под воздействием температуры ядро диска теряет воду, уменьшается в размерах, и, следовательно, уменьшается и сам размер грыжи;
- Ламинэктомия, дискэктомия (радикальная) — выполняется если грыжа осложнена секвестированием. Заключается в замене больного диска на протез.
Грыжа живота — это недуг, при котором органы, находящиеся в брюшной полости, выходят на поверхность живота или вовнутрь брюшной полости через отверстия, которые в медицине называют грыжевыми воротами.
Грыжевые ворота — это прогалина или дефект в стенке живота. Данный дефект может появиться вследствие оперативного вмешательства или после какой-либо травмы. Бывают грыжевые ворота и естественными, в таком случае они представляют собой самую слабую и непрочную область брюшной стенки.
Первые симптомы грыжи живота
Первыми признаками грыжи живота являются характерные боли, которые проявляются при ходьбе, нагрузках, кашле. Для болевого синдрома при грыже характерно его постепенное ослабление.
Ещё один характерный для начала болезни симптом — выпячивание.
В случае, если в грыжевой мешок выходят петли толстого кишечника, больной может испытывать симптоматику, характерную для хронической формы непроходимости кишечника:
- запоры;
- тошнота;
- рвота;
- отрыжка;
- боли в животе.
Таким же путем, когда в грыжевой мешок смещается мочевой пузырь, пациент испытывает серьёзные проблемы с мочеиспусканием.
Признаки у мужчин и женщин
Грыжи живота имеют одинаковые первые симптомы как у женщин, так и у мужчин. Характерными отличиями обладают лишь паховая (мужская) и промежностная (женская) грыжи.
Паховая грыжа, характерная для сильного пола, выражается в следующих признаках:
- округлый, достаточно крупный выступ в области выше мошонки или внутри неё;
- боль внизу живота и мошонке;
- чувство сильного давления или ослабления паховых мышц;
- резко нарастающие и усиливающиеся боли в области паха.
У женщин, в случае возникновения грыжи промежности, возникают следующие симптомы:
- давление, тяжесть и сильный дискомфорт вокруг прямой кишки;
- дизурические (мочеиспускательные) расстройства;
- эрозии кожных покровов на месте грыжи;
- боль во время усадки;
- кишечная непроходимость.