Сепсис в 15-50 % случаев приводит к летальному исходу. Вызывают заболевание различные микроорганизмы, в основном бактерии. Причём микробы, являющиеся причиной лёгкой пневмонии, могут привести к развитию тяжёлого сепсиса и смерти пациента. Связано это с угнетённой иммунной системой, когда организм не в состоянии локализовать возбудителя в одном органе. Микроорганизмы циркулируют по кровеносным и лимфатическим сосудам, усиленно размножаются, возникают вторичные септические очаги, поражаются различные органы. Заражение крови способствует развитию полиорганной недостаточности.
Сепсис у взрослых проявляется различными симптомами, зависящими от того, какой именно орган поражён. Эти признаки необходимо тщательно анализировать для установления точного диагноза и проведения соответствующего лечения.
Содержание
- Симптомы сепсиса
- Как диагностируют сепсис
- Чем и как лечить сепсис
- Характеристика проблемы
- Гангрена Фурнье: частота заболевания, эпидемиология
- Причины развития заболевания
- Формы патологии
- Виды патологии
- Симптомы и признаки болезни
- Диагностика болезни
- Лечение патологии
- Хирургическое лечение
- Профилактика
- Симптомы сепсиса
- Диагностика
- Прогноз
- Основные положения
- Причины заболевания
- Симптомы
- Диагностика
- Лечение и профилактика
- Классификация
- Заболеваемость и смертность
- Патологоанатомические изменения
Симптомы сепсиса
Сепсис – это тяжёлое инфекционное осложнение, возникающее у пациентов с ослабленным иммунитетом. Причиной сбоя в работе защитной системы организма могут быть:
- длительные инфекционные тяжёлые болезни;
- онкологические заболевания;
- гематологические патологии;
- диабет;
- рахит;
- травмы;
- длительное применение иммунодепрессантов, кортикостероидов;
- лучевая терапия;
- ВИЧ-инфекция.
В ответ на попадание инфекции в организм возникает воспалительная реакция, для которой характерны:
- температура тела выше 38 0С или ниже 36 0С;
- учащённое сердцебиение и дыхание.
При сепсисе возникают вторичные очаги (метастазы). Поражаться могут различные органы, а появляются они в виде:
- крупных абсцессов;
- гнойников;
- эмпиемы;
- артрита;
- септицемии (множественные мелкие очаги).
При возникновении вторичных очагов проявляются симптомы поражения того органа, в котором появились метастазы. Например, при поражении почек может возникнуть почечная недостаточность. Метастазы в кожу и слизистые оболочки проявляются кровоизлияниями.
Сепсис может протекать в острой и даже молниеносной форме, а иногда длительно, в хронической форме. Самым серьёзным проявлением сепсиса является – септический шок. Каждая из форм протекания заболевания имеет свои особенности.
Особенности протекания молниеносного сепсиса
Сепсис, протекающий в молниеносной форме, наиболее опасный. Летальность при этой форме заболевания составляет 80-90 %. Пациент может умереть за 1-2 дня от начала клинических проявлений. Сопровождается острейшая форма:
- ознобом;
- высокой лихорадкой;
- тяжелейшей интоксикацией;
- резким падением артериального давления;
- цианозом.
Метастазы при молниеносной форме отсутствуют.
Особенности протекания острой формы
В острой форме чаще протекает сепсис, вызванный стафилококковой инфекцией. Для него характерны:
- внезапное повышение температуры и мгновенное её снижение (гектическая лихорадка);
- проливной пот;
- кровоизлияния на коже;
- гнойничковая сыпь;
- увеличение печени, селезёнки.
При остром сепсисе возникают многочисленные метастазы. Поражаются почки, эндокард, мышцы, суставы.
Особенности протекания хронического сепсиса
Такой сепсис может протекать несколько лет. Проявляется он постепенно:
- Изменяется температура тела. Беспричинные однодневные подъёмы температуры, длящиеся 2-3 часа, сопровождающиеся ознобом, последующим профузным потом. Они наблюдаются в течение 1-3 месяцев, при этом больной чувствует себя нормально. Затем эти периоды сокращаются и проявляется гектическая лихорадка.
- Нарастает интоксикация. Проявляется не только общей слабостью, тошнотой. Для интоксикации при сепсисе характерна лихорадка с резко выраженным ознобом, нарастание анемии.
- Состояние пациента становится тяжёлым. Кожа больного бледно-жёлтая, зеленоватая. Учащается пульс, снижается артериальное давление, возникает одышка. На коже появляется экзантема. Развиваются артриты, остеомиелиты, миозиты.
При тяжёлом протекании хронической формы возможны:
- инфаркты лёгкого;
- гнойный плеврит;
- геморрагический нефрит;
- абсцессы в головном мозге.
Если своевременно не выявить причину внезапных подъёмов температуры, то при поражении других органов метастазами, из-за сильной интоксикации развивается септический шок.
Особенности септического шока
Это состояние сопровождается нарушением работы различных органов и систем. Сначала резко падает венозное и артериальное давление. Из-за гипоксии, ацидоза, нарушения водно-электролитического баланса нарастает сердечная недостаточность.
— Регулярная проверка качества ссылок по более чем 100 показателям и ежедневный пересчет показателей качества проекта.
— Все известные форматы ссылок: арендные ссылки, вечные ссылки, публикации (упоминания, мнения, отзывы, статьи, пресс-релизы).
— SeoHammer покажет, где рост или падение, а также запросы, на которые нужно обратить внимание.
SeoHammer еще предоставляет технологию Буст, она ускоряет продвижение в десятки раз, а первые результаты появляются уже в течение первых 7 дней. Зарегистрироваться и Начать продвижение
Нарушается функция лёгких, почек, развивается полиорганная недостаточность, являющаяся основной причиной смерти больного.
При сепсисе необходимо незамедлительное врачебное вмешательство, так как болезнь слишком часто приводит к смерти больного. Но перед тем как приступить к лечению, необходимо установить причину тяжёлого состояния пациента. Диагноз «сепсис» ставят не по внешнему виду больного (бледновато-субиктерический цвет кожи), гектической лихорадке. Эти признаки могут сопровождать и совершенно другие заболевания, для лечения которых используют иные методы лечения.
Как диагностируют сепсис
Для этого заболевания характерно наличие возбудителя в крови. Микроорганизмы не только переносятся с током крови, но они из-за сбоя в иммунной системе активно размножаются. Поэтому для диагностики обязательно проводят бактериологическое исследование крови. Чтобы выявить истинную причину болезни, при проведении анализа необходимо придерживаться определённых правил.
- Для анализа используют венозную кровь. Забор материала проводят каждые 3-4 часа 2-3 раза по 20-30 мл.
- Образцы крови ни в коем случае нельзя замораживать. Материал надо мгновенно доставлять в лабораторию.
- Исследование проводят до начала антибиотикотерапии. Если это невозможно, то забор крови проводят через 24 часа после последнего приёма антибиотика.
- Бактериемия (наличие инфекции в крови) бывает не только при заражении крови, а даже при обычном тонзиллите. Кроме того, при сепсисе возбудители заболевания в кровь могут попадать при прорыве гноя из септического очага, а затем исчезать. Для установления точного диагноза забор крови рекомендуют брать во время озноба.
Помимо бактериологического исследования, необходимо установить наличие и месторасположение вторичных очагов. Для этого необходимы:
- анализ мочи (поможет установить наличие метастазов в мочевыделительной системе);
- общий анализ крови (позволяет спрогнозировать дальнейшее течение заболевания);
- визуализирующие методы исследования (УЗИ, КТ, МРТ).
Как именно и каким способом проводить диагностику, определяет лечащий врач, основываясь на жалобах пациента. В обязательном порядке сепсис необходимо дифференцировать:
- от сальмонеллёза;
- тифо-паратифозных заболеваний;
- бруцеллёза;
- лимфогранулематоза.
Эти заболевания также протекают с гектической лихорадкой.
После установления точного диагноза, выявления первичного очага и метастазов (если они есть), определения степени поражения других органов (наличие метаболических нарушений, возникновения полиорганной недостаточности) приступают к комплексному лечению.
Чем и как лечить сепсис
При сепсисе изначально хирургически санируются гнойные очаги. Вскрываются и дренируются абсцессы. Для дальнейшего лечения проводят комплекс мероприятий:
- Подавление микробов. Антибиотикотерапию назначают в зависимости от предполагаемого возбудителя. Прописывают медикаменты, влияющие на определённые штаммы микроорганизмов (пенициллины, фторхинолоны широкого спектра действия, аминогликозиды, карбапенемы).
- Вводят антикоагулянты. При сепсисе происходят изменения в составе крови. Она становится более вязкой, густой. Могут образовываться тромбы.
- Детоксикация и восстановление водно-солевого баланса. Причиной смерти пациента чаще являются интоксикация и последующие метаболические нарушения. Поэтому внутривенно-капельным путём вводят раствор натрия хлорида, глюкозы, Рингера и другие препараты, способствующие выведению токсинов, восстановлению водно-солевого баланса.
- Пассивная иммунотерапия. Сепсис возникает только при подавленном иммунитете. Для восстановления защитной системы организма назначают иммуностимуляторы, витаминно-минеральные комплексы.
- Противоаллергические препараты. Не только сепсис, но даже приём антибиотиков может вызвать аллергию. Чтобы избежать этого, назначают различные антигистамины (Лоратадин, Эдем и др.).
При лёгком течении сепсис лечится антибиотиками. При тяжёлой форме особую опасность представляет токсемия, снижение объёма циркулирующей крови, ДВС-синдром, хрупкость сосудов. И лечить заболевание лучше в стационарных условиях. Ведь при сепсисе может развиться полиорганная недостаточность, шок, а в этом случае необходима интенсивная терапия, которую проводят врачи-реаниматологи. Нередко при сепсисе необходимо переливание крови.
Хоть и существует огромный выбор антибиотиков, но смертность от сепсиса до сих пор очень высока. Связано это с тем, что определённые штаммы микроорганизмов устойчивы к воздействию различных типов антибиотиков. Врачи вынуждены назначать лекарства эмпирически, отдавая предпочтение медикаментам широкого спектра действия. Если у больного не наступает улучшения, препараты заменяют. Проблема в том, что лечить сепсис надо сразу же, иначе очень быстро возникнут тяжёлые осложнения. А исследования на выявление типа возбудителя, его резистентности к антибиотикам длятся не менее 5 дней.
— Разгрузит мастера, специалиста или компанию;
— Позволит гибко управлять расписанием и загрузкой;
— Разошлет оповещения о новых услугах или акциях;
— Позволит принять оплату на карту/кошелек/счет;
— Позволит записываться на групповые и персональные посещения;
— Поможет получить от клиента отзывы о визите к вам;
— Включает в себя сервис чаевых.
Для новых пользователей первый месяц бесплатно. Зарегистрироваться в сервисе
Можно, конечно, и самостоятельно в аптеке эмпирически подбирать себе антибиотики. Вот только обладая определёнными знаниями (которые есть у врачей, не зря же столько лет надо учиться в медицинском ВУЗе), по симптомам, наличию и месторасположению вторичных септических очагов, общему анализу крови (лейкоцитарной формуле, СОЭ) легче определить группу микроорганизмов и какие антибиотики на них подействуют. К тому же заражение крови таблетками не лечится. Антибиотики вводят внутривенно или внутримышечно.
При внезапных повышениях температуры необходимо обратиться к семейному врачу, терапевту. При подозрении на сепсис пациента направляют к инфекционисту. В тяжёлых случаях необходима неотложная медицинская помощь и лечение в отделении интенсивной терапии (реанимации).
Про сепсис в программе «Жить здорово!» с Еленой Малышевой:
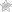
(Пока оценок нет)
![]()
Загрузка…
Характеристика проблемы
Гангрена Фурнье – стремительно прогрессирующий некроз наружных половых органов и промежности в результате инфицирования их травмированных тканей разными патогенными микроорганизмами, например, стрептококками или анаэробными бактериями. Некроз при этом поражает кожный покров, подкожную клетчатку и стенки мышц. Таким образом, патологический процесс захватывает все слои органа, включая яички и семенные канатики. В 40 % случаев заболевание приводит к смертельному исходу, при обширных поражениях этот показатель увеличивается в два раза.
Обычно гангрена Фурнье у мужчин, фото которой приведено ниже, не ограничивается одним нагноением. Процесс развивается достаточно быстро, поэтому остановить его на стадии образования гнойной патологии не представляется возможным, заболевание начинает распространяться на соседние части тела.
Гангрена Фурнье код по МКБ-10 имеет N49.8 и N76.8. Из-за редкости болезнь недостаточно изучена в медицине, поэтому данные о ней могут быть противоречивыми в разных источниках. Раньше принято было считать, что заболевание развивается в результате травмы, сегодня многие медики утверждают, что на это оказывают влияние разные внутренние и внешние факторы. Распространению патологии способствуют болезни мочеполовой системы и кишечника.
Гангрена Фурнье: частота заболевания, эпидемиология
Заболевание встречается редко, за два столетия в медицине было зафиксировано только пятьсот случаев. Чаще всего данной патологией страдают представители мужского пола в возрасте от шестидесяти до семидесяти лет, которые имеют тяжелые сопутствующие заболевания. У женщин гангрена встречается очень редко.
Читайте также: Истерический невроз — причины, симптомы, диагностика и особенности лечения
Причины развития заболевания
Месторасположение патологического процесса обуславливается анатомическими особенностями строения организма человека. Кожный покров наружных половых органов и промежности и подкожная жировая клетчатка достаточно рыхлые. Здесь сосредоточено множество сальных и потовых желез и волосяных фолликулов, густая сеть вен и небольшое количество артерий. При воспалительном процессе в данной области кровоток замедляется, кровообращение тканей нарушается. Ишемия начинает распространяться на соединительнотканную оболочку, провоцируя развитие гангрены кожного покрова. Затем происходит некроз оболочек мошонки, развивается отечность и микроабсцессы.
Таким образом, гангрена Фурнье причины развития имеет следующие:
- Поверхностное травмирование половых органов.
- Заболевания урогенитального тракта и мочеполовой системы в целом.
- Использование стероидных клизм.
- Проведение инъекций в наружные половые органы.
- Наличие инородного тела в прямой кишке.
- Генитальный пирсинг.
К провоцирующим факторам, которые создают высокий риск развития патологии, относятся:
- Алкоголизм и наркомания.
- Цирроз печени и ВИЧ-инфекция.
- Расстройство кровообращения.
- Сахарный диабет и ожирение.
- Лечение онкологии при помощи химиотерапии.
- Раковые новообразования.
- Длительное употребление глюкокортикостероидов.
- Синдром Крона.
Формы патологии
Гангрена Фурнье (по МКБ-10 код N49.8) имеет несколько форм в зависимости от причин ее развития:
Виды патологии
Большинство врачей выделяют следующие разновидности заболевания:
Симптомы и признаки болезни
Сначала гангрена Фурнье симптомы проявляет в виде сильной интоксикации. Длительность болезни обычно составляет восемь дней, но возможно ее молниеносное развитие. По мере прогрессирования заболевания ткани мошонки и области возле заднего прохода становятся черного цвета, что говорит об их отмирании. При отсутствии терапии некроз распространяется на область паха, бедер и живота.
Читайте также: Грыжа желудка: симптомы и лечение, причины появления
Начинает развиваться патология с отечности мошонки и болевого синдрома. Затем проявляются признаки воспаления: покраснение кожи, увеличение температуры, боль, нарушение эякуляции. При пальпации пораженной области возникает крепитация. Отек достаточно быстро нарастает, половые органы начинают увеличиваться в размерах и сильно болеть. Такое явление часто становится причиной нарушения мочеиспускания из-за сдавливания уретры.
Через несколько часов кожный покров патологических областей приобретает темный красный цвет, потом фиолетовый. Через некоторое время на пораженных участках наблюдаются области размягчения, что говорит о начале гнойного процесса.
Очаги гноя стремительно увеличиваются в размерах, потом они сливаются в один большой гнойник, который может прорваться. Спустя еще несколько часов начинается процесс отмирания тканей. Иногда случается так, что некроз поражает всю мошонку, приводя к оголению яичек, придатков и семявыводящих канатиков. Также патологический процесс может переходить на половой член, провоцируя изъявление головки.
Нарастание симптоматики интоксикации говорит о развитии сепсиса, при котором инфекция распространяется по всему организму. В тяжелых случаях гангрена Фурнье у мужчин провоцирует оголение апоневроза мышц передней брюшной стенки и бедренной фасции. Через восемь дней формируется линия, что разделяет омертвевшие и здоровые ткани. При своевременно начатом лечении на месте некроза образуются рубцы, сопровождающиеся деформацией половых органов, но часто заболевание приводит к смертельному исходу.
Диагностика болезни
В большинстве случаев на поздних стадиях гангрена Фурнье (фото см. ниже) диагностируется при визуальном осмотре пораженной области. В качестве диагностических методик, которые позволяют поставить точный диагноз, выступают:
- Лабораторные анализы крови и мочи.
- Анализ крови на свертываемость и определение газов.
- Рентгенография органов малого таза.
- Бактериологическое исследование на определение возбудителя инфекции.
- УЗИ яичек.
- Гистологическое исследование пораженных тканей.
Уролог дифференцирует патологию с такими заболеваниями, как сифилис, баланит, диабетический вульвит, паховый лимфогранулематоз, острые язвы вульвы.
Лечение патологии
Если у человека диагностировали гангрену Фурнье, его отправляют в реанимационное отделение, так как стремительно развивающаяся патология может угрожать его жизни. Лечение заболевания должно быть комбинированным, включающим консервативную терапию и хирургическое вмешательство.
Читайте также: 107 поликлиника, Отрадное: специалисты, режим работы, адрес, как добраться, отзывы пациентов
Медикаментозное лечение такого заболевания, как гангрена Фурнье, включает использование антибактериальных препаратов группы пенициллинов или макролидов, иммуномодуляторов, витаминных и минеральных комплексов, средств для устранения интоксикации организма.
Хирургическое лечение
Операцию необходимо проводить незамедлительно. Для этого хирург производит иссечение отмерших тканей с частью здоровых. Остальные ткани хорошо очищают от гноя и детрита, затем санируют в несколько приемов все полости, дренируют их.
Хирургическое вмешательство требуется даже после выздоровления при условии наличия деформирующих рубцов. В большинстве случаев проводят пластику гениталий. В данном случае прибегают к стебельной и мышечной пластике.
При своевременном обнаружении патологии и проведении терапии прогнозы будут благоприятными. В случае молниеносного развития заболевания после выздоравливания наблюдается рубцевание тканей и деформация половых органов, которые могут стать причиной развития инвалидности. У некоторых людей после операции наблюдаются повреждения нижней части живота, поверхности бедер и внутренних органов, которые расположены рядом.
Достаточно часто наблюдаются смертельные исходы, обычно это происходит при отсутствии терапии. Поэтому крайне важно при проявлении любых признаков болезни незамедлительно обратиться в медицинское учреждение. Осложнениями патологии выступают болевой синдром и дискомфорт при эрекции, что обуславливается наличием шрамов после оперативного вмешательства.
Негативный прогноз обычно характерен для людей преклонного возраста, у которых патологический процесс распространился в область заднего прохода, а также при наличии септического шока, нарушении почек и печени. Именно такие явления становятся причиной смерти пациентов.
Профилактика
С целью профилактики гангрены рекомендуется избегать факторов, что провоцируют ее развитие. Мужчины должны избегать травмирования мошонки, соблюдать правила личной гигиены для предупреждения попадания инфекции в организм. Также рекомендуется своевременно проводить лечение заболеваний мочеполовой системы, следить за уровнем сахара в крови.
Недостаточная изученность заболевания и развитие множества осложнений делают гангрену Фурнье достаточно опасной болезнью, требующей комплексной терапии. Изучение предрасполагающих факторов развития патологии выступает предметом дальнейших исследований, направленных на разработку эффективных методов лечения и профилактики этого тяжелого опасного заболевания.
Источник
Симптомы сепсиса
Симптомы сепсиса у взрослых неспецифичны, а потому легко могут быть приняты за клинические проявления другой патологии – например, алкогольный делирий, ТЭЛА, дисфункция сердца и др.
Особенно это актуально для больных в послеоперационном периоде.
Как правило, сепсис проявляется:
- Высокой температурой.
- Учащение сердечного ритма.
- Тахипноэ.
- Усиленное потоотделение.
Также присутствуют симптомы инфекции, ставшей причиной развития септического состояния. Ранним признаком сепсиса, особенно у детей и пожилых пациентов, является спутанность сознания или пониженная реакция на окружающую обстановку.
При снижении АД кожа может оставаться парадоксально теплой. Затем конечности холодеют и бледнеют, проявляется периферический цианоз.
Недостаточность тех или иных органов является причиной возникновения дополнительных симптомов в зависимости от того, какой орган или система поражена (одышка, олигурия и др.).
Успеете скачать всё, что нужно, по демодоступу за 3 дня?
Активировать
Классификация стадий
ССВР представляет собой совокупность системных воспалительных симптомов, которые являются либо не являются следствием бактериальной инфекции.
Клиника заболевания включает в себя:
- температуру тела больше 38°С или ниже 36°С;
- ЧСС менее 90 ударов в минуту;
- ЧДД менее 20 вдохов в минуту или парциальное давление углекислого газа в артериальной крови менее 32 мм рт.ст.;
- количество белых клеток крови более 12×109/л или менее 4×109/л;
- более 10% лейкоцитов представляют собой незрелые формы.
Диагноз «сепсис» устанавливается при наличии 2 и более вышеуказанных признаков при наличии подтвержденной или предполагаемой бактериальной инфекции.
Тяжелый сепсис – это состояние, сопровождаемое расстройством функций органов. Если страдает сердце, у пациента появляются гипотония и нарушается дыхание, если почки – развивается олигурия, азотемия, может возникнуть коагулопатия.
Септический шок характеризуется стабильной гипотензией и нарушением перфузии органов-мишеней, несмотря на проводимую инфузионную терапию.
Гость, уже успели прочесть в новом номере журнала «Заместитель главного врача»?
- Как организовать внутренний контроль по приказу Минздрава
- Как подготовиться к проверкам по клинрекам
- Как сообщить пациенту об ошибке клиники
Диагностика
Диагностика сепсиса включает в себя следующие мероприятия:
- Измерение АД, ЧСС, мониторинг кислородного статуса.
- ОАК с лейкоцитарной формулой, измерение уровня электролитов, лактата и креатинина.
- Контроль показателей инвазивного центрального венозного давления и сатурации О2 в центральной вене.
- Бакпосев мочи, крови и других возможных очагов инфекции (в том числе из ран у пациентов в послеоперационном периоде).
Сепсис стоит заподозрить, если у больного с выявленной ранее инфекционной патологией возникли общие признаки воспаления или недостаточности органов.
У пациентов же с необъяснимыми симптомами системного воспаления следует изучить наличии инфекций в анамнезе, провести осмотр и направить его на лабораторные исследования – ОАК, бакпосев крови и мочи (особенно у больных с постоянными катетерами), а также посевы других биологических материалов, подозрительных на наличие инфекции.
Уровни контроля качества лекарственной терапии
Больным с подозрением на хирургическую или скрытую причину сепсиса проводится УЗ-исследование, МРТ или КТ в зависимости от предполагаемого очага.
При тяжелой форме заболевания уровни С-реактивного белка и прокальцитонина зачастую повышаются – это позволяет упростить диагностику, однако это показатели не являются специфичными для ССВР.
Диагноз в первую очередь основывается на клинических проявлениях.
Другие причины шока (гиповолемия, инфаркт) должны быть исключены посредством сбора анамнеза, медосмотра, снятия ЭКГ и анализа кардиомаркеров в сыворотке крови.
Даже если инфаркт исключен, гипоперфузия, вызванная сепсисом, может привести к возникновению признаков ишемии на кардиограмме.
Проводят ОАК, ГСАК, рентген органов грудной клетки, измерение уровня электролитов в сыворотке, уровня азота, мочевины крови, креатинина, парциального давления углекислого газа в артериальной крови и печеночных проб.
Анализ уровня лактата в сыворотке или сатурации кислорода в центральной вене могут помочь в выборе терапевтической тактики.
Число лейкоцитов может быть как выше, так и ниже нормы, а количество полиморфноядерных клеток может снизиться до 20%. Увеличение или снижение числа лейкоцитов зависит от тяжести сепсиса или шока, характера инфекции и иммунитета больного.
Одновременный прием глюкокортикостероидов может привести к увеличению числа лейкоцитов и таким образом маскировать изменения показателей, связанные с болезнью.
Гипервентиляция с дыхательным алкалозом – ранний признак сепсиса, представляющую собой реакцию компенсации метаболического ацидоза.
Сывороточные НСО3, как правило, снижен, а уровень лактата сыворотки крови повышен. По мере прогрессирования шока метаболический ацидоз ухудшается, снижается рН крови.
Раннее нарушение дыхания приводит к развитию гипоксемии с парциальным давлением углекислого газа в артериальной крови менее 70 мм рт. ст.
На рентгенограмме органов грудной клетки в связи с острым респираторным дистресс-синдромом (ОРДС) возникают инфильтраты.
Уровни мочевины и креатинина обычно прогрессивно увеличиваются в связи с почечной недостаточностью.
Значения билирубина и трансаминаз могут повыситься, хотя клинически выраженная печеночная недостаточность редко встречается у больных с нормальными исходными функциональными пробами печени.
У большей части больных с тяжелым сепсисом развивается относительная недостаточность коры надпочечников. Функция надпочечников оценивается через измерение сывороточного кортизола не позже 8 часов утра.
Существует и другой способ – перед измерением кортизола пациенту вводится 250 мкг синтетического АКТГ. Уровень кортизола менее 9 мкг/дл считается недостаточным.
Однако при резистентном септическом шоке анализы на кортизол перед началом кортикостероидной терапии не требуются.
Контроль гемодинамики при помощи центрального венозного или легочно-артериального катетера может использоваться при неясном типе шока и необходимости вводить больному большие объему жидкости.
Эхо-КГ, проведенная у постели пациента в отделении реанимации – практичный и эффективный
метод контроля гемодинамики
При септическом шоке сердечный выброс увеличивается, а периферическое сосудистое сопротивление уменьшается, в то время как при других формах шока происходит обратное.
Показатели ЦВД и давление заклинивания в легочной артерии, скорее всего, будут в норме, в отличие от гиповолемического, обструктивного и кардиогенного шока.
Классификация сепсиса по МКБ-10
Классификация сепсиса по МКБ 10 представлена на картинке ниже:
Прогноз
Смертность пациентов с септическим шоком – 30-40%. Летальные исходы часто связаны с отказом от раннего начала интенсивного лечения.
После тяжелого лактат-ацидоза с декомпенсированным метаболическим ацидозом, особенно в комплексе с полиорганной недостаточностью, септический шок, скорее всего, приобретет необратимый характер и приведет к гибели пациента.
Основные положения
- сепсис и септический шок – тяжелые системные воспалительные реакции, являющиеся ответом организма на эндотоксиновую агрессию;
- развитие этих состояний связано с критическим уменьшением тканевой перфузии, способной спровоцировать недостаточность сердца, легких, почек, а также тяжелую полиорганную недостаточность;
- ключ к выздоровлению – раннее выявление и скорейшее начало лечения;
- реанимационные мероприятия включают в себя внутривенные вливания и введение вазопрессоров, позволяющих оптимизировать насыщение венозной крови кислородом, обеспечивающих оптимальную предварительную нагрузку и снижающих уровень лактата в сыворотке крови;
- контроль очагов инфекции включает в себя удаление или замену всех трубок и дренажей, иссечение инфицированных или некротизированных тканей, дренирование абсцессов;
- в начале лечения используются антимикробные препараты широкого спектра действия, а переход на более узкопрофильные средства осуществляется после получения результатов бакпосева и уточнения микроорганизма, спровоцировавшего инфекционный процесс с определением его чувствительности к антибиотикам.
Причины заболевания
Заражение может произойти несколькими способами: через открытую травму черепа, инфицированный тромб, послеоперационные осложнения, воспалительные заболевания в ушах, носовых пазухах, горле.
Инфекции мозга могут возникать в последствие хирургического лечения менингита, вентрикул среди пациентов с ослабленным организмом.
При открытой черепно-мозговой травме гнойники поражают мозг после попадания в рану инфекции напрямую. Распространенные причины заражения: травмирование в бою, пулевое ранение, последствия взрывов, аварий, нападений.
Такие случаи встречаются приблизительно у 15-20% людей попавших в перечисленные ситуации.
Через кровь (гематогенно) заражение происходит из-за таких заболеваний легких: необратимые процессы в бронхах, гнойного плеврита, пневмонии и других воспалений.
Но зафиксированы случаи, когда очаг возникал в пищеварительном тракте из-за таких заболеваний: сепсис, воспаление в тканях хронического и острого характера.
В указанных ситуациях заражение происходило через инфицированный тромб, который попадал в мозг, а дальше фиксировался в сосудах и способствовал развитию абсцесса.
При наличии у пациента гайморита или других гнойно-воспалительных процессов носовых пазух, инфекционных заболеваний в ушах, болезнь может добраться до мозга разными путями.
Часто фиксируются случаи проникновения через твердые ткани мозга или поражение инфекцией синусов или вен твердых оболочек.
Пути распространения болезни:
- Контактные поражения. Самые распространенные абсцессы обусловленные отитами, мастоидитами, гнойными заболеваниями костей черепа и прилегающих участков тела (нос, глазницы, мозговые оболочки).
Отогенные абсцессы головного мозга имеют самое большое распространение. Гнойные отиты чаще заканчиваются абсцессом, через инфекцию в ушах.
Болезнь проникает из височной кости, через барабанную перепонку к средней черепной яме, вызывая заражение височной доли мозга. А если отогенный очаг распространится на заднюю яму черепа через сигмовидную пазуху – абсцесс мозжечка.
Сначала развивается воспаление твердой оболочки, дальше паутинной и переходит в гнойный энцефалит. Риногенные очаги располагаются в лобных частях.
Редко по причине инфицированного тромба заболевание может углубиться и развиваться намного глубже первичного заболевания.
- Метастатические нагноения связаны с заболеваниями легких, но его могут усложнять такие патологии как: язвенный эндокардит, воспаления костных тканей, другие гнойные болезни.
Заражение происходит из-за эмболии, поэтому эти абсцессы не ограничиваются одним местом локализации. У 25 – 30% пациентов метастатические образования находятся в глубоких отделах белого мозгового вещества.
- Травматические – результат проникающей травмы головы. В этом случае в начале, повреждается твердая оболочка и через периваскулярные щели инфекция доходит до мозговой ткани.
Если во время травмы в голову попало инородное тело, то в 99% с ним попадет и инфекция.
- Патоморфология. Формирование заболевания проходит несколько стадий:
- 1 стадия (1-3 дня) наблюдается энцефалит – это начальное воспаление мозга. Самый легкий период, болезнь поддается излечению благодаря антибактериальной терапии или проходит самостоятельно путем рубцевания.
- 2 стадия (4-9 дней). В абсцессе уже образовался гнойник, который с каждым днем увеличивается в объёмах, если не обращаться к медикам.
- 3 стадия (10-13 дней). Вокруг гнойной полости образуется защитная пленка, которая не дает образованию распространяться дальше.
- 4 стадия (3 неделя). Пленка полноценно уплотнилась. В некоторых случаях начинается регресс болезни или вокруг капсулы образовываются новые очаги заражения.
Всё зависит от лечения и организма больного. Если пациент ослаб после смежной протекающей болезни, то и предыдущие стадии могут развиваться гораздо медленнее.
Распространителями абсцесса являются такие микроорганизмы: стрептококки, бактероиды, протеи, стафилококки, аспергиллы. Последние доминируют у пациентов с ВИЧ-инфекциями, так как синдром уничтожает защитную реакцию организма.
Симптомы
Клинические выражения гнойника делятся на 3 группы: общеинфекционные, общемозговые, очаговые.
Общеинфекционные признаки характеризуются повышением температуры тела, иногда перепадами (резко поднялась, резко спала), бледность, слабость, похудение, озноб, повышенная потливость, анализ крови показывает аномальное количество лейкоцитов.
Общемозговые признаки появляются, когда абсцесс уже увеличился в объёмах. Давление повышается, а с ним усиливается головная боль, начинается рвота, снижается пульс.
Через короткое время человек начинает плохо видеть, из-за образовавшегося воспаления за глазным яблоком, а потом ощущается оглушенность, сонливость. У пациентов с запущенной болезнью не редки эпилептические конвульсии и кома в дальнейшем.
Очаговые признаки зависят от места расположения болезни (лобная зона, виски). Абсцессы поражающие глубинные участки могут проходить без явных симптомов.
Отогенные иногда могут появляться на противоположной стороне воспалению. Симптомы, при которых зарождается болезнь: повышенное давление, отеки, головные боли.
Первый период заболевания, как правило, проходит с ярко выраженными симптомами на фоне высокой температуры. Головные боли беспокоят человека утром и ночью.
Связанно это с тем, что в положении лежа происходит большое выделение жидкости спинного мозга, которая не успевает всасываться и вызывает повышение давления.
Тошнота, рвота, упадок сил, темные круги под глазами, обморочные состояния, потливость – все эти симптомы появляются группами или отдельно.
Пациент не всегда может предположить о серьезности своего заболевания, так как все вышеперечисленное напоминает обычную простуду, с которой люди ходят на работу.
Диагностика
Абсцесс головного мозга диагностируют на основе данных о смежном заболевании или по наличию симптомов. Анализы мочи и крови не дадут возможности собрать нужную информацию. Лейкоцитоз наблюдается приблизительно у половины пациентов, у других его нет.
Увидеть точную картину врачу поможет проведение эхоэнцефалоскопии, которая покажет патологию срединных структур мозга в полушариях.
На краниограммах будет видно, почему повышается давление, а также признаки инфекции в носовых пазухах, височных костей, неврита глазного нерва.
Спинномозговую пункцию желательно не проводить при наличии повышенного давления, а некоторые медики, считают ее противопоказанной.
В процессе извлечения цереброспинальной жидкости могут ущемиться миндалины мозжечка в районе затылка (если речь об абсцессе мозжечка) или в районе височных долей (если абсцесс височной доли).
Поэтому, если заболевание сопровождается повышенным давлением, лихорадкой, неврологией анализ откладывают до точного установления диагноза.
КТ показывает хорошие результаты в диагностике головного мозга. Во время процедуры отслеживаются изменения придаточных пазух носа, среднее ухо, сосцевидные отростки. Дополняются данные рентгеном грудной клетки. Эффективность КТ на практике 95%.
Среди преимуществ можно выделить следующие: обнаружение точного местонахождения патологии, изменения структур мозга, отечностей, гидроцефалии и точное определение стадии развития болезни.
МРТ на сегодняшний день не уступает по эффективности КТ.
Диагностика позволяет получить максимум данных по плотности капсулирования, различает серое и белое вещество (лучше, чем КТ), может работать в разных режимах, показывать информацию с разных сторон абсцесса и фиксирует прорыв гнойника.
Для постановки диагноза «абсцесс головного мозга» МРТ более подходит по чувствительности и эта диагностика менее токсична для организма больного.
Лечение и профилактика
Лечение зависит от локализации болезни, её стадии, размера и общего состояния больного. Лечащий врач может использовать как щадящие методы, так и хирургическое вмешательство.
Если с момента зарождения абсцесса еще не прошло 2 недели, то назначается медикаментозное лечение. Оно заключается в приёме антибиотиков, в которые входят: пенициллин, хлорамфеникол, цефотаксим.
Эти фармокологические средства значительно снизили смертность среди больных абсцессом ещё в сороковых годах. Препараты пациент принимает в течение 4-8 недель, но не позже чем за 4 недели до операции.
На данный момент ещё не проводились исследования, которые доказывают преимущества введения антибиотика внутрь гнойника.
Более того, большинство медиков не хотят рисковать, чтобы абсцесс не разорвался, и отдают предпочтение меропену, который хорошо проникает в очаг болезни.
Кортикостероиды, которые назначаются при опухолях, в этом случае стараются не применять, так как они препятствуют работе указанных веществ и не дают сформироваться капсуле вокруг зоны поражения.
Доказано, что совместная работа гормональных препаратов с антибиотиками искажает представление о стадии развития болезни и её размерах.
Антибактериальная терапия позволяет выздоравливать людям, которых госпитализировали на ранних стадиях.
Дальше это только подготовка к хирургическому вмешательству. Врачи клиник на данный момент практикуют полное удаление абсцесса или его дренирование. Пунктуационная аспирация применяется на ранних стадиях или на этапе церебрита.
Её эффективность доказана в случаях, когда гнойник расположен глубоко в голове. Если неврология больного покажет наличие воздуха в абсцессе или ухудшение общего состояния пациента – новообразование нужно удалять.
Полное извлечение капсулы поможет предотвратить повторное заражение, но операцию нужно проводить осторожно, без нарушения целостности образования. Дальше антибиотики следует применять в течение 3 дней с постоянным наблюдением пациента.
После выздоровления человек может вернуться к полноценной жизни. Только у 30% людей наблюдаются судороги, эпилептические припадки, у остальных неврологическая картина нормальная.
10% заболеваний заканчиваются смертью и только в тех случая, когда человек поступил с очень запущенной болезнью.
Профилактика заболевания
Раннее диагностирование воспалительных заболеваний и полноценное их лечение могут предотвратить развитие абсцесса. Во время травмирования головы, необходимо как можно скорее обработать рану антибактериальными препаратами.
Классификация
Род Staphylococcus входит в семейство Micrococcaceae и включает в себя 21 вид, 14 из которых встречаются у птиц. Свое название род получил из-за шаровидной морфологии бактерий, схожей по форме с кистью винограда. Далее виды перечислены в порядке убывания частоты их выделения от птиц: S.xylosis — считается апатогенным; S.sciuri и S.lentus — имеют незначительную патогенность; S.aureus включает самое большое количество патогенных штаммов по сравнению с другими видами стафилококков; S.aureus — единственный вид стафилококков, рассматриваемый как безусловный патоген для большинства видов птиц.
У туканов золотистый стафилококк часто выделяется от клинически здоровых птиц.
Эти четыре вида стафилококков делятся на несколько биоваров. Так как эти биовары часто выделяются строго от определенных видов птиц — правомерно говорить о адаптации к определенным видам птиц — видоспецифичности возбудителей.Реже выделяются S.intermedius, S.hyicus, S.cohni, S.saprophyticus, S.haemoliticus, S.warnery, S.hominis, S.epidermatidis, S.gallinarum, S.capitis. Патогенность этих видов стафилококков сильно варьирует в зависимости от иммунного статуса птицы. При их выделении из патологического материала эти стафилококки чаще всего рассматриваются как вторичные инфекционные возбудители. Другие стафилококки, часто встречающиеся у человека и домашних животных, также патогенны для птиц, но патогенность сильно отличается в зависимости от вида птицы.
Так как наибольшее клиническое значение в медицине птиц имеет золотистый стафилококк дальнейшее рассмотрение будет проводиться для S.aureus.
Золотистый стафилококк (Staphylococcus aureus) вызывает различные спорадические или энзоотические болезни всех видов птиц. Чаще всего развиваются инфекции трубчатых костей, сухожильно-связочного аппарата и суставов. Реже встречается стафилококковый дерматит, омфалит (воспаление желточного мешка), перикардит, миокардит, спондилит, блефарит, синусит, отит, гранулематозный гепатит и пневмония.
Морфология, окраска, культуральные свойства
Стафилококки грамположительные бактерии кокковой формы, на твердых средах группируются в грозди. В жидких средах могут располагаться короткими цепочками. Старые культуры (старше 24 часов) — могут окрашиваться грамотрицательно.
S.aureus — аэроб, факультативный анаэроб, обладает B-гемолитическими, каталазо-положительными, желатиназо-положительными свойствами, ферментирует глюкозу и маннитол.
Стафилококки легко выделяются на 5% кровяном агаре. Колонии S.aureus на твердых средах округлые, гладкие 1-3 мм в диаметре, часто окрашены от белого до оранжевого цвета.
Стафилококки очень устойчивы и долго сохраняют жизнеспособность на твердых средах, в эксудате, в помете. Некоторые штаммы устойчивы к высокой температуре и дезинфицирующим средствам. S.aureus устойчив к гипертоническим растворам NaCl, что можно использовать для селективного выделения золотистого стафилококка из сильно контаминированого патологического материала.
Антигенная структура и факторы патогенности
S.aureus часто имеет сложную антигенную структуру, некоторые штаммы имеют капсулу из глюкозаминуроновой кислоты, манозаминуроновой кислоты, лизина, глютаминовой кислоты, глицина, аланина, полисахарида А, состоящего из ребитоловой кислоты, N- aцетилглюкозамина, D-аланина и протеина A.
Факторами патогенности являются многие ферменты и токсины, в частности: гиалуронидаза, дезоксирибонуклеаза, фибринолизин, липаза, протеаза, гемолизин, лейкоцидин, дермонекротический токсин и энтеротоксины.
Заболеваемость и смертность
Стафилококковые инфекции характеризуются низким уровнем заболеваемости и смертности, исключая случаи, когда заражение птенцов происходит в инкубаторах и брудерах, загрязненных слишком большим количеством бактерий, а также при вакцинациях и других процедурах. Поражение лап — одна из основных проблем у бройлеров, индеек, журавлей, хищных и ловчих птиц.
Патологоанатомические изменения
Патологоанатомические изменения проявляются остеомиелитом, который представляет собой локальные скопления казеозного экссудата или зоны лизиса. Кости, пораженные остеомиелитом, хрупкие. Наиболее часто поражаются проксимальный конец большеберцовой кости и проксимальный отдел бедренной кости. Реже встречаются поражения проксимальной части цевки, дистальной части бедренной кости, проксимальной части плечевой кости, ребер или тел позвонков. У больных стафилококкозом птиц часто отмечают некроз головки бедренной кости и, как следствие, дизартикуляция тазобедренного сустава. Часто данная патология встречается у крупных попугаев: молуккских какаду (Cacatua moluccensis), белых какаду (Cacatua alba), ара (Macaws), у полярных сов (Bubo scandiacus) и филинов (Bubo bubo), у которых болезнь обнаруживается только при рентгенографическом обследовании.
Характерно развитие артритов, периартритов, синовитов. Кожа и ткани вокруг пораженных суставов — воспалена, подкожная клетчатка — отечна.
При спондилите вовлекаются межпозвонковые диски грудопоясничного отдела позвоночника, что приводит к хромоте и свисанию крыльев, невозможности летать вследствие нарушения проводимости в спином мозге.
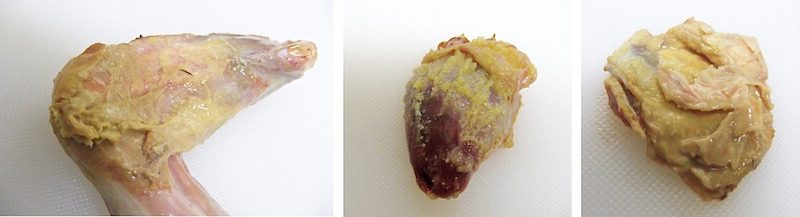
Стафилококковая септицемия характеризуется некрозом и кровенаполнением во многих паренхиматозных органах, включая печень, селезенку, почки и легкие.
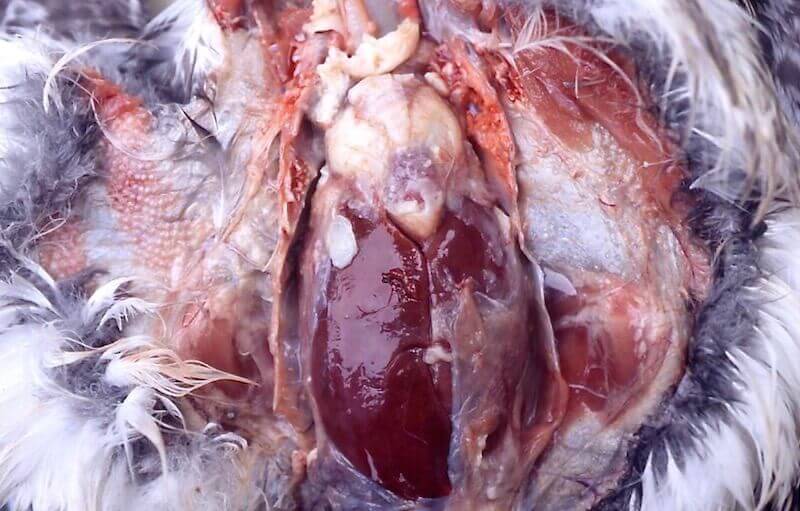
Стафилококковая пневмония и аэросаккулит протекают с развитием гранулематозного воспаления. Полость пораженных воздушных мешков заполнена полностью или частично некротическими массами мягкой консистенции.
При осложнении стафилококкозом инфекционной анемии цыплят, поражения, характерные для гангренозного дерматита, развиваются на кончиках пальцев крыльев от малейшего повреждения («болезнь голубого крыла»).
Стафилококковые инфекции в первые дни после вылупления птенцов могут значительно увеличить смертность. У заболевших птенцов в области пупка развивается отек и покраснение, птенцы быстро погибают. Желточный мешок увеличен, его содержимое не нормального цвета и консистенции.
Печень может полностью или частично позеленеть.
Макроскопическая картина стафилококковой септицемии включает петехии и экхимозы внутренних органов. Хроническое течение инфекции может приводить к эндокардиту.