Системная красная волчанка – это хроническое воспаление, которое вызвано аутоиммунным процессом. В связи с этим, волчанку относят к аутоиммунным заболеваниям. При таких заболеваниях иммунная система организма атакует свои же собственные ткани, поражая сердце, лёгкие, почки и другие важные органы.
В норме иммунная система производит специальные белки – антитела, направленные против чужеродных организмов (бактерий, вирусов и так далее). При волчанке в организме образуются патологические антитела, направленные против собственных тканей.
При волчанке поражаются:
- кожа,
- сердце,
- легкие,
- почки,
- суставы,
- нервная система.
Если поражается только кожа, такое заболевание называется дискоидная волчанка. Если процесс вовлекает внутренние органы, болезнь называется системная красная волчанка.
Оба типа волчанки в 8 раз чаще встречается у женщин. Болезнь может начаться в любом возрасте, но чаще всего это происходит между 20 и 45 годами.
Что вызывает волчанку?
Причина, вызывающая волчанку, неизвестна. Очевидно, что определённую роль играет наследственность, вирусы, ультрафиолетовое излучение и некоторые препараты.
Предполагается, что иммунная система у больных генетически более восприимчива к воздействию внешних факторов, таких как вирусы и ультрафиолет. Волчанку могут вызвать несколько десятков лекарств, но более чем в 90% случаев «лекарственная» волчанка развивается после приёма шести препаратов:
- гидралазина (препарат для лечения гипертонии),
- хинин и прокаинамид (используются для лечения аритмий),
- фенитоина (лечение эпилепсии),
- изониазида (лечение туберкулеза),
- д-пенициллинамин (лечение ревматоидного артрита).
Лекарственная волчанка, к счастью, встречается достаточно редко и проходит самостоятельно после прекращения приёма препарата.
Известно, что у некоторых женщин волчанка усиливается во время менструаций. Это явление, плюс преобладание женщин среди заболевших показывает, что женские половые гормоны играют определённую роль в развитии волчанки.
Симптомы волчанки
Дискоидная волчанка: сыпь имеет красный цвет, не вызывает боли и зуда. В 5-10% случаев дискоидная волчанка (изолированное поражение кожи) переходит в системную волчанку (поражение внутренних органов).
При системной красной волчанке встречаются различные комбинации симптомов. Наиболее частые жалобы:
- слабость,
- невысокая лихорадка,
- потеря аппетита,
- боли в мышцах и суставах,
- язвы во рту,
- сыпь на лице (в форме «бабочки»),
- повышенная чувствительность кожи к свету,
- воспаление оболочки лёгких (плеврит) и сердца (перикардит),
- нарушение кровоснабжения пальцев рук и ног под воздействием холода (феномен Рейно).
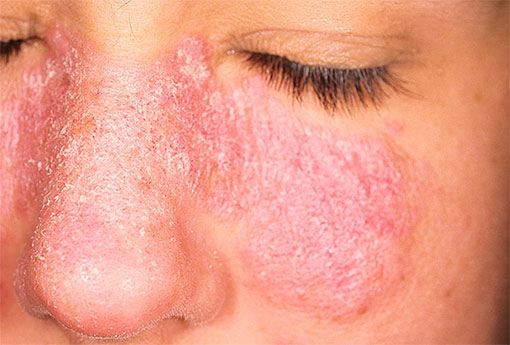
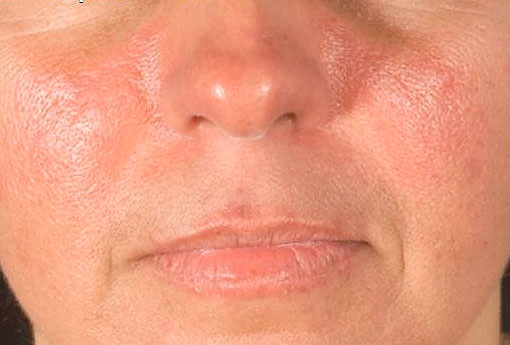
Примерно у половины больных с волчанкой развивается характерная сыпь на лице (на переносице и под глазами) — так называемая «бабочка». Эта сыпь безболезненна, не вызывает зуда, может обостряться под воздействием солнечного света.
У большинства пациентов рано или поздно в ходе течения болезни развивается артрит. Артрит характеризуется отёком, болью, скованностью и деформацией суставов кистей и стоп. В некоторых случаях поражение суставов напоминает такой же процесс при ревматоидном артрите.
Воспаление и боль в мышцах при системной красной волчанке называется миозит.
Воспаление кровеносных сосудов (васкулит) приводит нарушению кровоснабжения различных органов и тканей.
Воспаление оболочки лёгких (плеврит) и сердца (перикардит) вызывает острую боль в груди, которая усиливается при глубоком вдохе и изменении положения тела. Встречается поражение мышцы сердца (кардит) и клапанов сердца (эндокардит).
При системной красной волчанке часто поражаются почки, это осложнение называется волчаночным нефритом. При нефрите в моче появляется белок, повышается артериальное давление.
Волчаночный нефрит может привести к почечной недостаточности, когда для поддержания жизни пациента требуется либо пересадка почки, либо проведение диализа (подключение к аппарату «искусственная почка»).
При системной красной волчанке из-за вовлечения в патологический процесс мозга у больных могут наблюдаться изменения личности, развитие психозов, судороги и даже кома. Поражение мозга называется церебрит.
Патологический процесс в периферической нервной системы может приводить к потере функций отдельных нервов – это вызывает слабость определенных групп мышц, онемение и потерю чувствительности в зонах иннервации поражённых нервов.
У многих больных выпадают волосы, этот процесс называется алопецией, его активность часто совпадает с общей активностью заболевания.
Как диагностируется системная красная волчанка
У больных волчанкой могут наблюдаться самые разнообразные симптомы, поэтому для облегчения диагностики Американской Ревматической Ассоциацией были разработаны одиннадцать диагностических критериев – характерных симптомов волчанки.
При наличии четырёх и более критериев диагноз волчанки считается «весьма вероятным». У некоторых больных не все критерии проявляются сразу, у других – за все время течения болезни наблюдаются только 2-3 критерия.
Критерии Американской Ревматической Ассоциации
- сыпь на лице в виде «бабочки»;
- дискоидная сыпь (участки покраснения кожи, на месте которых позже могут образовываться рубцы);
- повышенная чувствительность к свету – появление сыпи после пребывания на солнце;
- образование язв на слизистых оболочках рта, носа, горла;
- артрит – поражение двух или более суставов;
- плеврит / перикардит;
- поражение почек – белок в моче, цилиндры в моче;
- поражение мозга, судороги, психоз;
- снижение числа эритроцитов, лейкоцитов и тромбоцитов в клиническом анализе крови;
- появление в крови специфических антител: антиДНК антител, анти-См антител, ложноположительная реакция на сифилис, антикардиолипиновые антитела, волчаночный антикоакулянт, положительный тест на ЛЕ-клетки;
- обнаружение в крови антинуклеарных антител (АНА);
Помимо этих одиннадцати критериев используются и некоторые другие анализы для постановки диагноза, например, СОЭ, биохимические анализы, биопсия тканей и так далее.
Как лечится красная волчанка
Совсем вылечить её невозможно. Цель лечения – облегчение симптомов и защита органов и тканей, уменьшение воспаления и аутоиммунного процесса.
Нестероидные противоспалительные препараты (НПВП)
Уменьшают воспаление и боль в мышцах, суставах и других тканях. В группу НПВП входят:
- аспирин,
- ибупрофен,
- напроксен,
- вольтарен,
- сулиндак и другие.
Побочные эффекты НПВП:
- раздражение слизистой желудка,
- развитие гастрита и язвы (поэтому эти препараты надо принимать после еды),
- снижение свёртывания крови.
Кортикостероиды
Обладают более сильным противовоспалительным действием, чем НПВП. Кортикостероиды можно вводить через рот в таблетках, вводиться в инъекциях в суставы или внутривенно.
К сожалению, кортикостероиды имеют много серьёзных побочных эффектов, особенно когда их применяют в течение длительного времени в больших дозах. Самые распространённые побочные эффекты:
- ожирение,
- остеопороз,
- инфекции,
- диабет,
- образование катаракт,
- некроз крупных суставов,
- повышение артериального давления.
Для снижения выраженности и частоты побочных эффектов стероиды стараются назначать в минимальных дозах.
Гидроксихлороквин (Плаквенил)
Антималярийный препарат, который особенно эффективен у больных системной красной волчанкой со слабостью, поражением кожи и суставов. Гидроксилороквин снижает частоту развития тромбоза, особенно на фоне наличия так называемого антифосфолипидного синдрома.
Побочные эффекты:
- диаррея,
- расстройство желудка,
- пигментные изменения глаз (поэтому лечение должно проводиться под контролем офтальмолога).
Препараты, подавляющие иммунную систему, иммуносупрессоры
Эти препараты используют при тяжелом течении волчанки, когда заболевание поражает внутренние органы. К иммунносупрессорам относятся:
- метотрексат,
- азатиоприн,
- циклофосфамид,
- хлорамбуцил,
- циклоспорин.
Все эти лекарства могут вызвать падение числа эритроцитов, лейкоцитов и тромбоцитов в крови, что ведёт к анемии, склонности к инфекциям и к кровоточивости.
Есть и другие побочные эффекты, например, метотрексат токсичен для печени, а циклоспорин – для почек. Иммуносупрессоры могут применять только под строгим контролем ревматолога, с регулярной сдачей анализов.
Как избежать обострений волчанки
Системная красная волчанка – тяжёлое заболевание, поражающее многие органы, и могущее привести к инвалидизации и даже к смерти. Тем не менее, важно понимать, что больные могут жить нормальной активной жизнью, особенно во время ремиссий.
Обострения болезни должны купироваться медикаментозно.
Ультрафиолетовое облучение может вызвать обострение или ухудшить его течение, поэтому больные с волчанкой должны избегать пребывания на солнце, при необходимости – использовать одежду с длинным рукавом и солнцезащитные кремы.
Больным следует аккуратно принимать предписанные лекарства и ни в коем случае не прерывать резко приём кортикостероидов – это может спровоцировать обострение.
Больные, особенно если они принимают кортикостероиды или иммуносупрессоры подвергаются повышенному риску развития инфекции, поэтому пациентам надо немедленно сообщать врачу о любом повышение температуры.
Одно из условий успешного лечения СКВ – постоянный контакт между пациентом и врачом. Врач должен знать об изменениях в состоянии здоровья больного, появлении новых симптомов, побочных эффектах препаратов и так далее.
СКВ и беременность
Беременность такой пациентки относят к категории «высокого риска». Всю берменность больная должна наблюдаться ревматологом и акушером, так как риск спонтанного аборта у таких больных очень высок, особенно при наличии фосфолипидных антител (кардиолипиновые антитела, волчаночный антикоагулянт).
Фосфолипидные антитела вызывают склонность к тромбозам, поэтому этим пациенткам часто назначают аспирин +/- гепарин для того, чтобы «разжижить» кровь. Некоторые специалисты по особым показаниям назначают также иммуноглобулин.
Волчаночные антитела могут передаваться от матери к ребёнку. В результате развивается «волчанка новорождённых», характеризующаяся снижением эритроцитов, тромбоцитов и лейкоцитов в крови младенца, появлением кожной сыпи.
У некоторых новорождённых возникает блокада сердца (нарушение проведения электрических импульсов по сердцу) – в таких случаях требуется консультация кардиолога.
Волчанка новорождённых чаще возникает, если у матери обнаруживаются анти- Ro ( SS — A ) и анти- La ( SS — B ) антитела. Риск развития волчанки у младенца в таком случае составляет 5%, а риск развития блокады сердца – 2%. Обычно болезнь проходит примерно через 6 месяцев, к тому времени материнские антитела в организме ребёнка разрушаются.
ВАЖНО! Статья содержит материал только для теоретического ознакомления. При обнаружении схожих симптомов, настоятельно рекомендуем обратиться к лечащему врачу!
Источник: R-factor.ru
Картина заболевания
Поражения кожи встречаются далеко не всегда, а приблизительно у каждого пятого больного животного (в 20 % случаев системной красной волчанки):
- покраснение и шелушение всей кожи, себорея;
- увеличение лимфоузлов;
- сильнейшее воспаление кожи вокруг когтей;
- участки алопеции (облысения) с красной, покрытой корками кожей, особенно в области головы и ушей.
Системные проявления очень серьезные и могут приводить к гибели:
- быстрое снижение массы тела, истощение;
- повышение температуры;
- неврологические нарушения;
- язвы в ротовой полости;
- воспаление почек (гломерулонефрит);
- воспаление всех суставов (полиартрит);
- прогрессирующая слабость и атрофия мышц.
С помощью лабораторных исследований подтверждают анемию (внешне проявляется бледностью и желтушностью видимых слизистых оболочек и слабостью). Анемия у таких пациентов вызвана массовым разрушением красных кровяных телец. Кроме анемии в гематологическом анализе может быть: лейкопения и тромбоцитопения, что говорит о поражении костного мозга.
В анализе мочи обнаруживают скрытую или явную кровь, белок.
Дискоидная красная волчанка
Это кожная форма заболевания, которая не сопровождается системными нарушениями, и потому не опасна для жизни. Такая гиперчувствительная реакция организма может быть спровоцирована воздействием на кожу ультрафиолета.
Не следует ставить такой диагноз питомцу лишь на основании внешних признаков, дискоидная красная волчанка у кошек была диагностирована лишь несколько раз во всем мире.
Клиническая картина:
- поражения находятся на морде и ушах;
- покраснение, шелушение кожи, образование корок;
- изъязвление кожи в области когтевого ложа;
- изредка – поражение носовой полости;
- зуд (от умеренного до сильного).
Диагностика
Окончательный диагноз ставится на основании биопсии кожи (картина глубокого дерматита) и после исключения всех остальных вероятных заболеваний:
- лимфома;
- пузырчатка;
- лекарственный дерматит;
- дерматофития;
- аллергия.
При системной форме волчанки проводят серологическое исследование крови: антинуклеарный антительный тест дает положительный результат. Для распознавания общих нарушений – поражения системы кроветворения, почек, суставов, может понадобиться много других исследований: клиническийи биохимический анализ крови, УЗИ, рентген.
Больных животных тестируют также на вирусы инфекционного перитонита, лейкоза и иммунодефицита кошек.
Насколько успешным окажется лечение, зависит не столько от врача, сколько от распространенности системных поражений. Как и при других аутоиммунных заболеваниях кошек, назначают Преднизолон в сочетании с Хлорамбуцилом или другие стероидные гормоны (Дексаметазон, Триамцинолон).
- Преднизолон: 4-8 мг/кг 1 раз в день;
- Хлорамбуцил 0,1-0,2 мг/кг каждые 24-48 часов.
Если поражения исчезают или уменьшаются (обычно на это требуется 1-2 месяца), дозы препаратов начинают постепенно уменьшать. В идеале ремиссия поддерживается минимальным количеством препаратов, даваемым через день.
Если ответа на лечение нет, пробуют другие иммуносупрессивные препараты кроме стероидов (Циклоспорин).
При кожной форме (дискоидная волчанка) животное обязательно защищают от воздействия солнечных лучей. Преднизолон назначается в дозе от 2,2 до 4,4 мг/кг ежедневно. Местные средства (мази) назначаются редко.
Лечение неизбежно сопровождается нежелательными побочными эффектами стероидных гормонов. Может понадобиться защита желудочно-кишечного тракта от язвенного воспаления, терапия антибиотиками в случае вторичных инфекций. Для профилактики воспаления мочевыводящих путей постоянно используют уроантисептики.
Заключение
Невозможно заранее предсказать, как ответит организм больной кошки на лечение. Волчанка – редчайшее и малоизученное заболевание. Необходимо попробовать обеспечить любимцу комфортное существование.
Аутоиммунное заболевание невозможно вылечить травами или гомеопатией. Назначение стероидных гормонов и других иммуносупрессоров – общепризнанный стандарт лечения.
Продолжительность жизни животных с системной красной волчанкой невелика, но если у кошки дискоидная волчанка – прогноз хороший.
Причины
Системная красная волчанка (СКВ) является аутоиммунным заболеванием, то есть иммунная система агрессивно реагирует на собственные ткани воспринимая их как чужеродные . СКВ не инфекционное заболевание и не контагиозно.Пока не удается выяснить, почему иммунная система воздействует на собственные ткани.Отчасти предполагается генетическая детерминированность сбоя иммунной системы. Но большинство ученых сходятся во влияние комбинации факторов, провоцирующих аутоиммунную реакцию.
Избыточное воздействие ультрафиолетового излучения ( обычно солнечного света) является триггером процесса или обострения.
Считается что эстрогены тоже влияют на возможность появления волчанки .Связывают это с тем ,что женщины больше болееют СКВ. И хотя уровень гормонов больше всего во время беременности, немалая часть женщин заболевают в возрасте после 45 лет, когда уровень эстрогена минимальный.
Курение увеличивает риск появления СКВ и ухудшают прогноз при имеющемся заболевании.
Некоторые медикаменты считаются триггерами СКВ.
Некоторые инфекции считаются триггерами СКВ.У части пациентов с цитомегаловирусом, гепатитом С, парвовирусом через некоторое время развивалась системная красная волчанка.У детей такой инфекцией считается вирус Эпштейн- Барра.
Интоксикация различными химическим веществами ( например трихлорэтиленом).
Факторы риска :
- женский пол
- раса ( больше подвержены представители негроидной расы)
- возраст от 15 до 45 лет
- наличие родственников с СКВ
- прием препаратов провоцирующих появление СКВ.
Симптомы
При наличии СКВ у пациента могут быть такие симптомы, как быстрая утомляемость, наличие кожных высыпаний или боль в суставах. Если же заболевание протекает тяжело, то появляются проблемы с почками, легкими, сердцем, кровью или в нервной системы.
Степень выраженности симптоматики зависит от пораженного органа и степенью его повреждения.
Усталость: Быстрая утомляемость характерна для всех пациентов с системной красной волчанкой. Даже при умеренном течении СКВ у пациентов значительно снижается возможность выполнять обычную физическую деятельность.Быстрая утомляемость является классическим симптомом СКВ, также как и высыпания на лице ( в виде бабочки).
Боли в суставах и мышцах: У большинства пациентов отмечаются периоды с наличием боли в суставах ( артриты). Приблизительно у 70% пациентов боль в суставах и мышцах были первыми симптомами заболевания. Проявляться это может отечностью, гиперемией суставов и скованностью в утренние часы. Как правило, при СКВ артриты бывают с обеих сторон и в основном в мелких суставах ( кисти рук, запястье, лодыжки), иногда в коленях.
Кожные проявления: В большинстве случаев у пациентов встречаются кожные высыпания. Характер высыпаний нередко является ключом в диагностике СКВ. В дополнение к высыпаниям на лице, на щеках и переносице ( в виде бабочки) могут быть красные пятна в области шеи, на голове на губах, руках, груди. Высыпания имеют тенденцию к шелушению.
Чувствительность к свету: Воздействие ультрафиолетового излучения при пребывание на солнце или в солярии ухудшает кожные проявления и может вызвать покраснение лица. Чувствительность к свету больше у пациентов со светлой кожей ..
Нарушения со стороны нервной системы: У части пациентов бывают нарушения со стороны нервной системы -обычно это проявляется головными болями. Не совсем понятно являются ли головные боли непосредственным симптомом СКВ или связаны с хроническим стрессом и усталостью . Но однако нарушения памяти или концентрации внимания не характерны для СКВ.
Нарушения со стороны сердца: У пациентов с СКВ может быть воспаление сердечной сумки ( перикардит), который может быть причиной острых болей в левой половине грудной клетки, с иррадиацией в шею плечо руку.
Нарушения со стороны легких: У пациентов с СКВ может быть воспаление легочного мешка вокруг легких ( плеврит), что может вызвать кашель и боль в грудной клетке при дыхании.
Психические нарушения : У пациентов с СКВ могут быть такие нарушения, как тревожность и депрессия. Эти нарушения могут быть вызваны волчанкой, медикаментами, применяемыми для ее лечения или связаны с хроническим стрессом, сопровождающим это заболевание.
Повышение температуры ( фебрилитет ): У большинства пациентов в течение длительного времени отмечается субфебрилитет и это нередко первый симптом заболевания.
Изменения веса тела: Большинство пациентов в активной стадии заболевания худеют.
Выпадение волос: При СКВ возможно значительное выпадение волос по мере развития кожных высыпаний на волосистой части головы.
Увеличение лимфоузлов: Нередко при развитии высыпаний на лице происходит увеличение лимфоузлов.
Синдром Рейно: Синдром Рейно иногда встречается у пациентов с СКВ.Происходит этот синдром в результате сужения капилляров пальцев кистей рук и пальцев стопы. Это проявляется побледнением или посинением пальцев ( это связано с нарушением кровообращения) и на ощупь они холодные.
Отеки на руках и ногах: В связи с возможным поражением почек у пациентов могут быть отеки на руках и ногах в связи с нарушением выделения жидкости из организма поврежденными почками.
Анемия: Анемия это снижение содержания гемоглобина в эритроцитах . Кроме того, у пациентов с СКВ происходит угнетение кроветворного ростка и снижение количества эритроцитов.
Диагностика
Подчас диагностика системной красной волчанки затруднительна и может занять от нескольких недель до года. СКВ проявляется у людей по разному и иногда проходит определенное время, пока не появятся симптомы характерные для этого заболевания.Врачу для диагностики заболевания необходима история болезни, физикальное обследование и выявление определенных критериев этого заболевания. Критерии необходимы для дифференциальной диагностики с другими заболеваниями. При наличии 4 из 11 критериев можно говорить о наличии СКВ. Эти признаки могут появиться одновременно или один за другим в течение времени.
Критерии характерные для системной красной волчанки:
- Высыпание на щеках в виде « бабочки»
- Высыпание на лице, руках, шее, пояснице (дисковидной формы)
- Кожная сыпь, которая появилась после воздействия солнечного света или ультрафиолета( фоточувствительность).
- Наличие безболезненных язвочек во рту или полости носа.
- Отечность ,боль, тугоподвижность двух и более суставов( артрит).
- Воспаление слизистых оболочек, окружающих легкие ( плеврит) или сердце ( перикардит).
- Отклонения в анализах мочи в виде увеличения белка, эритроцитов или почечных клеток ( цилиндров) в моче.
- Нарушения в нервной системе, такие как судорожный припадок или психоз, без очевидной причины.
- Нарушения в составе крови такие, как снижение количества эритроцитов, тромбоцитов или лейкоцитов.
- Лабораторные анализы, свидетельствующие о наличии высокой аутоиммунной активности.
- Наличие антител к ядру клеток
Если есть клинические признаки СКВ и положительный анализ на антиядерные антитела, то как правило, не требуется дальнейшее обследование. Но в некоторых случаях, при необходимости может быть назначено дополнительное обследование.:
- анализы крови на наличие других антител
- анализ днк
- тщательный анализ мочи
- анализ крови на тромбопластин.
Выявление возможного повреждения органов:
Анализ мочи на наличие белка клеток может помочь выявить повреждение почек.
Биопсия почек. Этот анализ может помочь выявить воспаление почечной ткани и подобрать адекватное лечение. Но как правило этот метод назначается достаточно редко при СКВ.
КТ ( компьютерная томография) и МРТ ( магнитно-резонансная томография) назначаются для визуализации органов, которые вторично поражаются при СКВ..
Лечение
Основная задача лечения предотвратить обострения, во время которых происходит усиление таких симптомов, как утомляемость, боль суставах, кожные высыпания. Для этого необходимо систематически посещать врача, а не только когда происходит обострение. Во время рецидива задача лечения максимально быстро купировать симптоматику и минимизировать возможное повреждение внутренних органов.
Лечение при умеренном течении волчанки включает:
Избегать воздействия солнечных лучей. Если же приходится пребывать на солнце, то необходимо защищать открытые участки тела одеждой, а лицо смазывать специальным солнцезащитным кремом.
Применение крема с кортикостероидами для высыпаний.
Применение НПВС для снятия болей в суставах и мышцах и фебрилитета.
Применение противомалярийных препаратов при кожной сыпи, а также для снижения усталости и болей с суставах.
Применение кортикостероидов в небольших дозах ( при не эффективности НПВС)
При более тяжелом течении СКВ лечение может включать:
Кортикостероиды в более высоких дозах( в таблетках или инъекциях).
Лекарства, которые подавляют иммунную систему (иммунодепрессанты).
Но необходимо учитывать, что длительный прием стероидов может увеличить риск инфаркта или инсульта и, поэтому необходим контролировать такие факторы риска, как высокое АД и высокий холестерин.Кроме того, большое значение имеет здоровый образ жизни : нормальное сбалансированное питание, избегание употребления табака, регулярные физические нагрузки .Главная задача длительного лечения СКВ -это профилактика повреждений жизненно важных органов (сосуды, почки, костная ткань, головной мозг).
Причины ревматоидного артрита у детей и патогенез
Ревматоидным артритом болеют 20 детей на 100 тыс. пациентов до 16 лет. Среди девочек недуг встречается в 3 раза чаще, чем среди мальчиков. Пик заболеваемости приходится на возраст 3 года, высокий риск заболеть сохраняется до 9 лет. Аутоиммунный сбой вызывает синтез антител против собственной суставной ткани. Реакция направлена на клетки организма. Воспаление начинается с синовиальной оболочки и постепенно переходит на все суставные компоненты. Нарушается трофика и микроциркуляция, происходит деструкция структурных частей сустава. К факторам, провоцирующим развитие детского ревматоидного артрита, относятся, такие как:
- стрептокко-стафилококковая инфекция,
- перенесенный грипп, ОРВИ, герпес,
- заражение микоплазмой,
- переохлаждение,
- травмы, подвывихи, растяжения,
- гормональный дисбаланс,
- вакцинации,
- изменения климата,
- наследственная предрасположенность,
- избыточная инсоляция.
Симптомы: как не пропустить болезнь?
Детский ревматоидный артрит имеет характерные признаки поражения суставной ткани. Наиболее часто встречается ювенильная форма, которую называют ЮРА. Общий воспалительный процесс сопровождается лихорадкой, жаропонижающие средства для устранения которой малоэффективны. К выраженной интоксикации присоединяется болезненность в суставах, ограничение их подвижности, нарушение функций. Болезнь протекает остро или подостро, напоминает ревматизм, но есть характерные отличия. Олигоартикулярная разновидность артрита у детей сопровождается изменениями в одном или двух крупных суставах, чаще коленном или голеностопном. При генерализованном виде множественно поражаются группы суставов. Для суставно-висцеральной формы характерно присоединение воспаления во внутренних органах. К симптомам, подтверждающим ревматоидное воспаление, относятся такие признаки, как:
- сильная боль в суставе,
- припухлость и отечность,
- нарушение походки,
- ограничение подвижности,
- местное повышение температуры,
- локальная гиперемия,
- кожная сыпь и др.
Как проводится диагностика?
Ревматоидный артрит у подростков и детей обследуют и лечат врачи ревматологи, артрологи, иммунологи. Специалисты выясняют анамнез болезни, собирают жалобы, выполняют осмотр и пальпацию. Дифференциальная диагностика проводится с ревматизмом, реактивным артритом, псориатическим поражением, аутоиммунными повреждениями суставов. Похожие проявления у детей возникают при таких заболеваниях, как болезнь Фелти, системная красная волчанка (СКВ). На начальных стадиях поражение напоминает ревматический артрит, однако недуг имеет характерные особенности: возникает после ангины, поражает сердце, сопровождается высокой лихорадкой. Для подтверждения диагноза врачи назначают следующий комплекс обследований:
- анализы крови,
- исследование на ревматоидный фактор, антиген HLA В27, АЦЦП,
- рентген,
- УЗИ,
- КТ,
- МРТ,
- ЭКГ,
- осмотр глазного дна,
- бакпосев,
- проба Манту.
Рентгенологические симптомы, подтверждающие ревматоидный артрит у детей — это эрозивные дефекты, признаки остеопороза с характерной локализацией в суставах кистей и стоп.
Лечение: эффективные и безопасные способы
Терапия артрита проводится длительно и комплексно. Своевременное начало позволяет приостановить прогрессирование недуга, предотвратить серьезные последствия и функциональные нарушения. В острый период все дети проходят лечение в ревматологическом стационаре, на стадии ремиссии продолжают прием медикаментов дома под контролем педиатра из поликлиники.
Таблица включает эффективные препараты для лечения ревматоидного артрита у детей и особенности их действия:
| Группы | Оказываемое действие | Примеры препаратов |
| Цитостатики | Подавляют аутоиммунную агрессию, являются средствами базисной терапии | «Азатиоприн» |
| «Лейкеран» | ||
| «Меркаптопурин» | ||
| «Велбин» | ||
| «Алкеран» | ||
| Иммуносупрессоры | Оказывают иммунодепрессивное действие | «Делагил» |
| «Плаквенил» | ||
| «Кризанол» | ||
| «Санокризин» | ||
| Противоревматические средства | Предотвращают фиброзные изменения в органах | «Купренил» |
| «Д-пеницилламин» | ||
| «Артамин» | ||
| «Бианодин» | ||
| НПВП | Устраняют воспаление, облегчают боль | «Вольтарен» |
| «Бутадион» | ||
| «Ибупрофен» | ||
| «Нурофен» | ||
| Глюкокортикоиды | Уменьшают отек | «Метипред» |
| «Преднизолон» | ||
| «Дипроспан» |
Как проводится восстановление?
Реабилитационные ресурсы повышают эффективность терапии, они включают массаж, физиопроцедуры, ЛФК, санаторно-курортное лечение. В результате восстанавливается микроциркуляция, нормализуются обменные процессы, улучшается поступление полезных веществ в суставную ткань, снижается патологическое напряжение. Физиопроцедуры назначают на стадии стихания острого артрита, они включают такие методы, как:
- ультразвук,
- электрофорез,
- парафинотерапия,
- ультразвуковая терапия,
- УВЧ,
- лазеротерапия,
- лечение грязями.
Чем опасна болезнь?
Аутоиммунные факторы, вырабатываемые при ревматоидном артрите, приводят к тяжелым повреждениям сосудистых стенок, почечной ткани, кожи, легких, глазного яблока. Развивается васкулит, возможно воспаление сердечной мышцы и эндокарда. Проявления, возникающие системно, значительно утяжеляют течение недуга и ухудшают состояние детей. Прогрессирующее течение артрита приводит к быстрой деструкции суставов. На коже появляются симптомы, напоминающие волчанку. Заболевания глаз протекают по типу склерита, и могут привести к утрате зрения.
Профилактика и прогнозы
Профилактические меры сводятся к устранению воздействия провоцирующих факторов, а так как ревматоидный артрит невозможно исцелить полностью, необходимо его предотвратить. Для этого соблюдают следующие правила:
- Проводят санирование ротовой полости при тонзиллите и кариесе.
- Своевременно лечат инфекционные болезни.
- При тяжелых бактериальных инфекциях используют антибиотики.
- Регулярно закаляются.
- Принимают комплексные поливитамины.
- Соблюдают режим дня, предписанный по возрасту.
- Избегают переохлаждений.
- Повышают защитные силы организма у часто болеющих деток с помощью природных адаптогенов.
- Рационально питаются с предпочтением в рационе овощей и фруктов.
При отсутствии лечения ревматоидный артрит у ребенка имеет неблагоприятный прогноз. Недуг становится причиной инвалидности через 15—20 лет у 50—60% пациентов. Из-за поражения жизненно важных органов есть опасность присоединения почечной недостаточности, проблем с сердцем и сосудами, быстро ведущими к летальному исходу. Для предупреждения рецидивов делают медотвод от всех прививок, ограничивают бег и прыжки.
(Пока оценок нет)
Загрузка…
Прогноз
Дискоидная красная волчанка имеет благоприятный прогноз. При условии адекватного лечения и строгого соблюдения определенных ограничений болезнь легко перевести в состояние длительной ремиссии. Регулярный врачебный осмотр необходим для своевременного выявления признаков перерождения патологии в системную форму.
Системный вариант намного опаснее, так как сопровождается тяжелыми осложнениями. Пациентам с этим диагнозом требуется постоянное наблюдение ревматолога или группы определенных врачей, спецификация которых зависит от поражения тех или иных органов.
Чем раньше диагностирована красная волчанка и начато лечение, тем выше процент выживаемости. После 10 лет с момента выявления СКВ выживает 80 % пациентов, спустя 20 лет — 60 %. Максимальная продолжительность жизни составляет 25 – 30 лет, но, к сожалению, таких случаев довольно мало.
Статистика
Страдают красной волчанкой чаще женщины, особенно детородного возраста. Согласно статистическим наблюдениям, соотношение составляет 9:1. Болезнь проявляется в период с 15 до 45 лет, реже констатируется в детском и старческом возрасте.
Причинами служат как вирусная инфекция, последствия которой осложняются генетическим дефектом иммунитета, так и частое пребывание на солнце, роды, аборты, стрессы и аллергия на лекарственные средства или продукты. Переход в системную стадию (до 5 % всех случаев) провоцируют постоянные и продолжительные нарушения предписанных запретов, установленных при лечении красной волчанки, либо отсутствие последнего как такового.
Распознать красную волчанку по явному признаку в виде сыпи бабочкой на лице не составляет труда, однако случаев с таким симптомом менее 50 %. Чтобы выявить связь других нарушений в организме, характерных для красной волчанки, с основными симптомами, специалисты лучшей клиники Израиля применяют усовершенствованные способы диагностики, высокая точность которых сказывается на эффективности лечения.
Правильный подход к профилактическим мерам не только продлевает ремиссию, но и дает человеку шанс на долгую и полноценную жизнь. Например, при полугодовом отсутствии обострения женщине допускается планировать беременность. Для таких пациенток в израильской больнице составляется специальная программа по наблюдению и поддержке во время и после беременности.
Методы
Приезжая в израильский МЦ «Хадасса», человек с подозрением на красную волчанку направляется в отделение ревматологии. После тщательного обследования к лечению могут присоединиться дерматолог, нефролог, невролог, ортопед, гематолог, консультация которых необходима при соответствующих осложнениях.
Лечебным процессом руководят:
- Бен Шетрит — глава ревматологии при израильской больнице. Специалист в лечении аутоиммунных заболеваний, автор множества научных работ, помогающих понять природу их возникновения и найти действенные методы терапии.
- Яков Напарстек — аллерголог, иммунолог, ревматолог. Входит в состав руководителей научно-исследовательского израильского центра «Хадасса». Профессор Еврейского университета и автор современных разработок по лечению аутоиммунных патологий.
Первые три дня пребывания в израильском медцентре отводятся на первичный осмотр больного, ознакомление с привезенными анализами и их ревизию, выписку на дополнительное обследование и составление сопроводительной документации на иврите.
Для стандартного диагностического плана, который в Израиле в среднем занимает от 3 до 5 дней, характерны следующие процедуры:
- физикальный осмотр, позволяющий выявить клинические признаки, например, сыпь в виде бабочки и симметричную деформацию суставов;
- лабораторные исследования крови — определение СОЭ, лейкопении, тромбоцитопении, наличия волчаночных клеток (LE);
- иммунологические тесты на антитела, вырабатываемые к собственным ДНК, к факторам свертываемости крови, к нуклеопротеинам и рибонуклеиновым кислотам (АНФ), криоглобулины;
- биопсия синовиальной жидкости из пораженного сустава, лимфоузлов;
- кожные пробы для дифференциации СКВ от других заболеваний;
- рентгенография;
- компьютерная томография предположительно пораженных органов;
- люмбальная пункция, изучение которой покажет повышенный уровень иммуноглобулина в спинномозговой жидкости, характерный для СКВ.
Оценку полученных результатов обследования проводит консилиум израильских профессионалов высшей квалификации, после чего планируется терапия.
Лечение красной волчанки проводится медикаментозно и имеет несколько направлений:
- устранение симптомов;
- снятие воспаления;
- лечение вторичных признаков.
Главное и наиболее действенное влияние оказывают гормональные препараты и иммунодепрессанты. При острой фазе назначается короткий курс кортикостероидов в высоких дозах. Для поддержания применяют небольшую дозировку, которая снижается постепенно и длится месяцами или даже годами.
Влияние гормонов и иммунодепрессантов приводит к изменению картины крови, поэтому необходим регулярный контроль ее показателей. Подавленный иммунитет повышает риск присоединения вторичных инфекций.
Для снятия воспаления израильские медики используют нестероидные препараты, которые обладают выраженным болеутоляющим эффектом. Синдром хронической усталости купируют противомалярийными лекарствами. Для быстрого снятия основных симптомов и снижения частоты обострений назначают короткие курсы цитостатиков. Некоторые осложнения успешно лечатся противогрибковыми и антибактериальными медикаментами, для более серьезных (нефрит, артрит) разрабатывается соответствующая терапия.
В каждом индивидуальном случае врачи израильского клинического центра предписывают ряд ограничений и специальную диету, соблюдать которые человек должен всю жизнь.
По мнению пациентов, с отзывами которых можно ознакомиться на нашем сайте, лечение красной волчанки в МЦ «Хадасса» в Израиле отличается высоким качеством и гарантированным результатом. Сочетание профессионального обслуживания и инновационных протоколов лечения позволяет израильским докторам контролировать даже самые тяжелые проявления болезни.
Сколько стоит лечение красной волчанки в Израиле
Стоимость курса лечения в Израиле зависит от степени тяжести красной волчанки и характера осложнений, для устранения которых потребуется более продолжительный период. Чтобы получить информацию о выполняемых диагностических и лечебных процедурах, заполните форму обратной связи или позвоните по указанному телефону.
Мы не привлекаем для сотрудничества посредников или агентства, поэтому переплаты исключены. Цены на лечение красной волчанки устанавливает и контролирует Минздрав Израиля: расценки у нас ниже, чем в медклиниках Америки и стран Европы, на 20 – 30 %.
Заполните форму и получите консультацию специалиста!
Причины СКВ
На сегодняшний день точная причина системной красной волчанки не выявлена. Выделяют следующие отягощающие факторы, которые могут влиять на развитие патологического процесса:
- Принадлежность к женскому полу;
- Возраст до 40 лет;
- Беременность и роды в анамнезе;
- Инсоляция;
- Псевдоаллергическая реакция на ультрафиолетовое излучение;
- Хроническая вирусная инфекция (инфекционный мононуклеоз, герпес вирус, вирус Епштейн-Барра);
- Частое употребление в пищевой рацион продуктов, которые содержат транс-жиры;
- Курение;
- Химические вредности (органические растворители);
- Психологические перенапряжения и хронический стресс;
- Длительный прием некоторых медицинских препаратов (оральные контрацептивы, метилдопа, изониазид);
- Гормональные нарушения;
- Отягощенный семейный анамнез (подобные заболевания у ближайших родственников).
Симптомы СКВ
Заболевание начинается и развивается очень медленно, постепенно. Первые клинические симптомы и синдромы незаметны для пациента. Как правило, обращаются больные за высококвалифицированной медицинской помощью в самом разгаре заболевания.

Системная красная волчанка поражает практически все органы и системы, поэтому клиническая картина этого заболевания очень разнообразна. Основными признаками, по которых можно заподозрить СКВ, являются:
- Немотивированная общая слабость и усталость;
- Быстрая утомляемость;
- Похудение;
- Эритематозные высыпания на коже лица (в виде бабочки) – является патогномоничным признаком СКВ;
- Синдром Рейно – боль и покраснения кончиков пальцев, которое возникает под действием холода;
- Частые головные боли;
- Алопеция (выпадение волос, может быть тотальным или локальным);
- Появление эрозий на слизистой оболочке ротовой полости;
- Субфебрильное повышение температуры тела;
- Боль в мышцах и суставах;
- Увеличение лимфатических узлов;
- Миокардиты и перикардиты;
- Плевриты;
- Люпус-нефрит (специфическое поражение почек);
- Гемолитическая анемия;
- Тромбоцитопеническая пурпура;
- Поражение мелких сосудов (васкулит);
- Антифосфолипидный синдром;
- Поражения нервной системы.
У каждого пациента начало заболевание проявляется по разному. Для специалистов при таком варианте клинических симптомов очень тяжело заподозрить правильный диагноз. Поэтому немецкие специалисты применяют современные методы исследований, с помощью которых можно выявить патогномоничные для системной красной волчанки признаки.




