Менингит — это воспаление соединительнотканных оболочек, покрывающих головной мозг. Дети и взрослые с ослабленной иммунной системой наиболее подверженны данному заболеванию.
Причины
В большинстве случаев менингит вызывают бактерии и вирусы, но иногда причиной заболевания также являются грибковые инфекции и паразитарные инвазии, например эхинококкоз или альвеококкоз.К наиболее распространённым возбудителям болезни относятся такие бактерии как менингококки, пневмококки и гемофильную палочку.
Среди вирусов это чаще всего возбудители эпидемического паротита, кори и краснухи, весеннелетнего энцефалита, ВИЧ и вирус простого герпеса.
Обычно возбудители попадают в мозг с током крови. Однако проникновение инфекции возможно и из соседних областей (например, при воспалении среднего уха и околоносовых пазух). Повреждения головы в тяжёлой степени также могут способствовать развитию менингита.
Симптомы (жалобы)
Важно: При появлении сильных головных болей, высокой температуры, ригидности затылочных мышц и резкого ухудшения состояния здоровья в целом необходимо срочно вызвать врача или службу спасения (номер телефона 144).
-
Ригидность затылка (врачи в данном случае говорят о менингизме)
-
Головная боль
-
Высокая температура тела (39-40
- П
лохое самочувствие
в целом
-
Рвота, понос (часто при вирусной природе менингита)
-
Светобоязнь
-
При протекании болезни в тяжелой форме: обнубиляция, спутанность сознания, судорожные припадки, кома.
-
Тревожные знаки: появление множественных синеватых пятен, темных точек или обширных пятнистых участков на коже (небольшие кровоподтеки)
- У грудных и маленьких детей жалобы часто менее выражены:
они становятся сонными, при кормлении ведут себя вяло, как бы «капризничают», имеют плохое настроение, а в некоторых случаях даже судороги.
Диагностика (исследование)
-
В процессе обследования врач определяет, есть ли проявления менингизма
-
Исследование спиномозговой жидкости (проведение люмбальной пункции): для диагностики инфекции и установления наличия возбудителя в мозговой жидкости
-
Исследование крови: для подтверждение воспаления и наличия возбудителя
Терапия (лечение)
Воспаление мозговых оболочек — очень опасное заболевание, которое при отсутствии лечения приводит к смерти. Поэтому быстрая госпитализация и незамедлительное проведение терапии являются жизненно важными факторами.
При менингите, обусловленном бактериальной инфекцией, проводится антибиотикотерапия. Если есть хоть малейшее подозрение на воспаление мозговых оболочек домашний врач сразу назначает терапию. Чем раньше, тем лучше!
Если заболевание вызванно вирусами, то проводится симптоматическая терапия (на устранение основных симптомов — головной боли, лихорадки, поноса и т.д.). В сомнительных случаях важно помнить: лечение нужно начинать ещё до установки окончательного диагноза!
Возможные осложнения
Без лечения менингит приводит к летальному исходу. Жизненно важными являются: ранняя диагностика и незамедлительное начало терапии. Как правило лечение начинает уже домашний врач, если такой возможности нет, то самый поздний срок для проведения терапии — это момент поступления в клинику. К дальнейшим осложнениям относятся воспаление мозгового вещества и абсцесс головного мозга. При лечении абсцесса необходимо хирургическое вмешательство, при котором удаляется воспалительный очаг вместе с капсулой, затем назначаются антибиотики. И все же, несмотря на проводимую терапию, 20 % больных погибает.
Виды арахноидита и их признаки
По локализации воспалительного очага арахноидитподразделяют на несколько видов.
- Церебральный
Церебральный арахноидит – это воспаление паутинной оболочки и коркового слоя больших полушарий головного мозга. В зависимости от расположения бывает конвекстиальным или базальным. Характеризуется резким повышением внутричерепного давления, особенно после умственного переутомления, физических нагрузок, холодового воздействия. Сопровождается эпилептическими припадками, нарушениями памяти.
- Оптико-хиазмальный
Посттравматический церебральный арахноидит вызывает образование спаек и кист в базальном слое. Сдавление и нарушение питания зрительного и слухового нерва вызывает их атрофию, что приводит к снижению остроты и сужению поля зрения, развитию тугоухости. Гайморит, ангина, сифилис могут стать причиной оптико-хиазмального арахноидита.
Хронический сфеноидит (воспаление слизистой оболочки носовой пазухи) – очаг инфекции, расположенный рядом со зрительным нервом. Это заболевание трудно диагностируется, часто бывает причиной возникновения воспалительного процесса оболочек головного мозга.
Сопутствующие симптомы: боли в затылочной части, тошнота, рвота. Процесс развивается медленно, захватывая сначала один глаз, а затем другой.
- Спинальный
Травматическое поражение позвоночника, а также гнойные очаги (фурункулез, абсцесс) приводят к воспалению паутинной оболочки спинного мозга. Места поражения – грудной, поясничный, крестцовый отделы. Сдавливание нервных отростков сопровождается болями, снижением проводимости, нарушением кровообращения в конечностях.
- Слипчивый
Слипчивый арахноидит означает возникновение многочисленных спаек из-за гнойного воспаления мозговых тканей. Циркуляция спинномозговой жидкости оказывается нарушена, развивается гидроцефалия. Головные боли при пробуждении с тошнотой и рвотой, угнетение зрительной функции, постоянная сонливость, апатия – характерные признаки спаечного процесса.
- Кистозный
Кистозный арахноидит – это образование полостей, наполненных ликвором, меняющих структуру головного мозга за счет сдавливания близлежащих тканей. Постоянное давление на твердую оболочку мозга вызывает непреходящие распирающие головные боли.Чаще всего причиной кистозных образований является сотрясение мозга. Последствия проявляются в виде судорожных припадков без потери сознания, неустойчивой походки, нистагме (непроизвольные движения глаз).
- Кистозно-слипчивый
Кистозно-слипчивый арахноидит характеризуется образованием кистозных областей в спаечной оболочке. В результате постоянного деструктивного процесса наблюдаются:
- головные боли при концентрации внимания;
- головокружения;
- обмороки;
- метеочувствительность;
- нарушения обмена веществ;
- изменения в кожной чувствительности;
- эпилептические припадки.
В итоге развивается нервное истощение, депрессивное состояние.
Осложнения и последствия арахноидита
Патологический процесс приводит к развитию водянки головного мозга, повышению внутричерепного давления. В результате страдает вегето-сосудистая система, вестибулярный аппарат, зрительный и слуховой нерв, развивается эпилепсия.
Вегето-сосудистые нарушения:
- перепады артериального давления;
- покалывание и жжение в кончиках пальцев;
- кожная гиперчувствительность.
Вестибулярный аппарат:
- перемежающаяся хромота;
- неустойчивость на одной ноге;
- падение при приземлении на пятку;
- невозможность соединить пальцы рук с кончиком носа.
Нистагм, снижение зрения до слепоты, тугоухость – осложнения арахноидита.
Судороги, судорожные припадки со временем могут перерасти в эпилептический статус (длительность припадка более получаса или серия кратковременных, непрекращающихся приступов). Происходит расстройство сознания, развитие психических отклонений.
Снижение трудоспособности – основное последствие арахноидита головного мозга. В зависимости от тяжести заболевания больной становится либо частично ограниченным по работоспособности, либо полным инвалидом. Высокие показатели ВЧД на постоянном уровне могут привести к гибели больного.
Лечение арахноидита
Лечение арахноидита головного мозга проводится комплексно:
- терапия причины воспаления;
- растворение спаек;
- снижение внутричерепного давления;
- подавление судорожной возбудимости;
- лечение психических и нервных расстройств.
Для подавления очагов инфекции, включая нейроинфекции, применяются терапевтические средства в виде антибактериальных препаратов. При диффузной форме назначаются противоаллергические средства и глюкокортикоиды.
Рассасывающие препараты способствуют нормализации ликворного баланса в головном и спинном мозге. Для снижения давления применяются мочегонные средства.
Антиконвульсионное лечение направлено на торможение двигательных центров медикаментозными методами. Для восстановления нервной проводимости назначаются нейропротекторы.
В целом необходимо восстановление сил организма с помощью режима питания, сна и отдыха.
Всем видам арахноидита требуются длительное лечение.
Хирургическое вмешательство применяется в случае угрозы слепоты и жизни больного. Оно направлено на обеспечение оттока ликвора. Для этого применяется рассечение спаек, шунтирование (вывод спинномозговой жидкости за переделы черепа), удаление кист.
Профилактика возникновения арахноидита
Своевременная диагностика арахноидита при первых симптомах неврологических отклонений предотвратит развитие болезни. Обследование после перенесенных инфекционных заболеваний, травм головного мозга должно проводиться обязательно, если с течением времени появились головные боли. Очаги инфекции, особенно гнойные, необходимо пролечивать до полного выздоровления, не допуская их хронизации.
Причины энцефалита у собак
Энцефалиты, в зависимости от причины, делятся на инфекционные и иммуноопосредованные.
Бактериальные энцефалиты могут быть первичными (листериоз) или вторичными (при распространении инфекции на фоне сепсиса, при отите или в результате травм черепа).
Вирусные поражения нервной системы появляются при чуме собак, бешенстве, парвовирусе, герпесвирусе. Такие энцефалиты протекают с симптоматикой основного заболевания и часто развиваются после появления первых признаков болезни.
Грибковые энцефалиты обусловлены аспергиллами, бластомицетами и гистоплазмами. Данный вид поражения нервной системы наиболее редко встречается в практике ветеринарного врача невролога.
Чаще всего у собак встречается аутоиммунные энцефалиты, например, гранулематозный менингоэнцефаломиелит, некротизирующий менингоэнцефалит и стероид-зависимый менингит. Эти болезни распространены у собак карликовых и той пород молодого возраста, реже встречаются у крупных собак и метисов.
Также причиной энцефалита могут стать инородные тела (последствия травм) и паразиты (эрлихиоз, токсоплазмоз).
Симптомы энцефалита у собак
При энцефалите у собак развиваются лихорадка, судороги (часто с развитием эпилептического статуса), изменяется поведение (вялость, депрессия и т.д.), возможно поражение вестибулярного аппарата (при этом наблюдаются наклон головы, хождение по кругу, некоординированные движения), поражение черепно-мозговых нервов (изменения размера зрачков, паралич лицевых мышц, отвисание века, появление слюнотечения и нарушение акта глотания, слепота), боль при вращении шеи и/или при пальпации позвоночного столба.
Диагностика энцефалита у собак
Для определения причины воспаления в головном мозге врач-невролог:
1. Определяет локализацию патологического процесса на неврологическом осмотре, в ходе которого оценивает реакцию черепно-мозговых нервов (при их нарушении врач даёт заключение, что процесс локализуется в головном мозге) и проводит постановочные реакции и замеряет сухожильные рефлексы: при их отсутствии, ослаблении или усилении можно определить место поражения в позвоночном столбе;
2. Проводит общий клинический анализ крови для выявления повышения лейкоцитов при бактериальной инфекции или снижения лимфоцитов при вирусной природе заболевания;
3. Проводит биохимический анализ крови для дифференциации энцефалита от энцефалопатий (невоспалительных заболеваний головного мозга);
4. Проводит рентгенологическое исследование для обнаружения инородных предметов и грубых нарушений целостности черепа/позвоночного столба;
5. Проводит анализ спинномозговой жидкости для дифференциации инфекционного энцефалита от иммуноопосредованного и определения возбудителя заболевания, и подбора терапии;
6. Проводит магнитно-резонансную терапию (МРТ) для подтверждения диагноза — энцефалит;
 Рис 1. Скан МРТ собаки с некротизирующим менингоэнцефаломиелитом
Рис 1. Скан МРТ собаки с некротизирующим менингоэнцефаломиелитом
7. Проводит электроэнцефалографию (ЭЭГ):
— Для определения локализации патологического очага в головном мозге до проведения МРТ;
 Рис. 2. Снятие ЭЭГ собаке с приступами эпилепсии до проведения МРТ
Рис. 2. Снятие ЭЭГ собаке с приступами эпилепсии до проведения МРТ
— После постановки диагноза для определения эффективности терапевтического решения;
 Рис. 3. Электроэнцефалограмма собаки, поступившей в эпилептическом статусе
Рис. 3. Электроэнцефалограмма собаки, поступившей в эпилептическом статусе
8. Проводит ПЦР/ИФА-диагностику и посевы для идентификации возбудителя при инфекционных энцефалитах.
Лечение энцефалита у собак
В зависимости от причины энцефалита, лечение будет различаться.
При бактериальной причине заболевания назначается курс антибиотиков. Они подбираются по результатам посева спинномозговой жидкости и подтитровки (определении чувствительности бактерии к антибактериальным препаратам). До момента получения результатов, назначаются препараты широкого спектра действия, при этом предпочтение отдается цефалоспоринам и фторхинолонам.
Если энцефалит вызван грибком, то назначаются противогрибковые препараты, а при вирусной природе воспаления головного мозга применяется симптоматическая терапия и лечение основного заболевания.
При поступлении животного в состоянии эпилептического статуса его незамедлительно помещают в стационарное отделение и начинают терапию антиконвульсантами, проводят интенсивные мероприятия для купирования судорог и контроля за отеком мозга.
При иммуноопосредованных энцефалитах основу лечения составляют кортикостероиды. Если они не показывают достаточной эффективности, дополнительно назначаются иммунодепрессанты.
Универсальной схемы лечения энцефалита не существует — каждому животному требуется корректировка назначений в зависимости от результатов обследований.
Поэтому врач-невролог назначает контрольные осмотры и дополнительные обследования для определения сроков проведения терапии. При иммуноопосредованных менингоэнцефалитах лечение часто будет пожизненным и требует постоянного наблюдения животного у лечащего врача. Для стероид-зависимого менингита прогноз благоприятный и собака после длительной терапии кортикостероидами может закончить приём препаратов. Поэтому очень важно вовремя поставить точный диагноз и определиться с тактикой лечения.
Для контроля за течением заболевания иногда необходимы повторные ЭЭГ и МРТ, анализы крови для оценки работы организма в целом и наблюдения за побочными действиями препаратов. Реже требуется повторное исследование ликвора. При терапии антиконвульсантами периодически проводится контроль за уровнем препаратов в крови и корректировка дозы противоэпилептического средства.
Прогноз при энцефалите у собак
Прогноз зависит от причины возникновения энцефалита и тяжести поражения.
Благоприятный прогноз у животных с инфекционными энцефалитами и ограниченными небольшими очагами поражения, которые хорошо отвечают на терапию антибиотиками/противогрибковыми препаратами и т.д.
Для животных с иммуноопосредованными энцефалитами прогноз чаще всего осторожный. Болезнь может поддаваться терапии и собака будет себя хорошо чувствовать продолжительное время, но не исключается внезапное скоротечное прогрессировании заболевания с крайне негативным прогнозом, вплоть до летального исхода.
При аутоиммунных энцефалитах прогноз зависит от времени начала лечения. То есть чем быстрее будет поставлен правильный диагноз, тем больше вероятность благоприятного исхода заболевания. Поэтому если вы заметили у животного признаки энцефалита, срочно обратитесь за консультацией к врачу-неврологу.
Автор статьи: ветеринарный врач Смирнова Ольга Владимировна
Гидроцефалия у собак
Болезнь межпозвоночных дисков у собак
Эпилепсия у собаки
Дископатия у собак
Симптомы сифилитической инфекции
Попадая в организм человека, бактерия бледная трепонема, возбудитель сифилиса, проходит инкубационный период, который длится от 1 до 6 недель. В это время человек не знает об инфекции, так как у него нет никаких признаков болезни. Даже большинство анализов не могут выявить болезнь на этой стадии. Есть высокая вероятность, что больной заразит несколько половых партнеров сифилисом, не подозревая о последствиях своих действий. Первые признаки болезни появляются по окончании инкубационного периода при наступлении первичного сифилиса. Они могут расположиться на коже в виде твердого шанкра, множественного шанкра, сифилитической сыпи, облысения (кожные сифилиды) и на слизистых оболочках – шанкров во рту, на половых органах, сыпи на слизистых (сифилиды слизистых оболочек).
Симптомы сифилитической инфекции у женщин
Окончание бессимптомного периода знаменуется появлением первого признака заражения (3-4 недели после заражения). В местах попадания бактерии образуется твердый шанкр. Его появление дает отсчет первичной стадии сифилиса. Твердый шанкр образуется в качестве иммунного ответа на внедрение бледной трепонемы. Он локализуется во рту, в области наружных и внутренних половых органов, в области ануса.
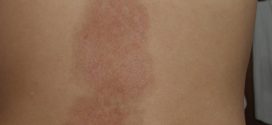
Твердый шанкр — это воспалительный нарост округлой формы с плоским основанием. На начальных этапах его появления практически не болит. Появляется в местах попадания инфекции. Если не осуществить лечение, то к шанкру добавляется сифилитическая сыпь на видимых местах тела и на слизистых.
Признаки сифилизма у мужчин
У мужчин, как и у женщин, первый заметный признак заражения появляется в виде твердого шанкра. Язва образуется чаще на половом члене, у его основания и на головке. Однако может проявиться и в полости рта, на мошонке, в области анального отверстия. Симптомы и течение заболевания практически не отличаются у мужской и женской части населения. Дальнейшее описание сифилизма будет приведено без разделения по половому признаку.
Как проявляется сифак у женщин
- Первичная стадия сифака у женщин начинается с обнаружения твердого шанкра на коже или слизистых оболочках. На начальном этапе это не причиняет серьезного дискомфорта. Затем происходит постепенное воспаление шанкра, он принимает красный или синюшный окрас, характерный для сильного воспалительного процесса.
- В течение первой недели после появления первых симптомов у женщин начинается воспаление лимфатических узлов и сосудов рядом с шанкром (региональный склераденит). Лимфоузлы воспаляются в виде клубков, образуя значительные отеки и припухлости вокруг твердого шанкра. При локализации болячки в полости рта, то это грозит воспалением одной миндалины и отеком горла, затрудняющими процесс глотания и дыхания. Симптомы причиняют значительные страдания при вербальном общении и приеме пищи. Склераденит в области гениталий затрудняет процесс ходьбы и акт дефекации.

Окончанием первичного и началом вторичного сифилиса принято считать появление специфической сыпи на теле больного. Современные методы диагностики позволяют выявить сифилизм сразу после появления первых симптомов. Чаще всего используется иммуноферментный анализ (ИФА) и полимеразная цепная реакция (ПЦР). Данные анализы назначаются терапевтом в поликлинике или венерологом в кожно-венерическом диспансере. Средняя стоимость анализа составляет 500 рублей. Следует помнить, что анализ будет своевременным только на стадии первичного сифилиса. Более ранние анализы не покажут ничего, кроме серонегативной реакции, свидетельствующей об отсутствии в организме бледной трепонемы.
Симптомы вторичного сифилиса
- Кожный покров вокруг шанкра покрывается пятнами и язвами диаметром до 15 мм. Сыпь может разрастаться и объединяться в обширные зоны на коже и слизистых поверхностях, причиняя больному сильный дискомфорт. Сифилитическая сыпь бывает трех видов. Розеолезная сыпь – розовые или красные пятна с четкими или размытыми границами 5-50 мм в диаметре. Полостей нет. Не выступают над кожей. Папулезная сыпь – мелкие конусные наросты розового цвета. Могут шелушиться на вершине конуса. Выглядит такая сырь крайне неприятно. Пустулезная сыпь – наросты с гнойными полостями.
- Наряду с появлением сыпи может начаться поражение нервной системы. Деградация нервной ткани негативно сказывается на зрении, памяти, внимании, координации движений. К сожалению, лечение болезни не приведет к восстановлению утраченных функций ЦНС, а только остановит процесс дальнейшего поражения нервной ткани.
- Появляются признаки частичного или полного облысения. Волосы выпадают, как правило, на голове. Сначала ухудшается качество волосяного покрова: волосы секутся, утончаются, редеют. Затем поредение волос усиливается, появляются обширные лысые участки кожи. После излечения от сифилиса волосяной покров не возобновляется.
Атипичный сифилис
Помимо твердого шанкра, на стадии первичного сифилиса могут проявляться и другие, т.н. атипичные шанкры. Именно поэтому такой вариант развития болезни называют атипичным сифилисом. Атипичные шанкры бывают следующих видов:
- Индуративный отек. Выглядит как изменение цвета мошонки у мужчин, клитора и половых губ у женщин. Цвет варьируется от алого до синюшного в центре, бледнеет по краям отека. Женщины подвержены такому симптому чаще, чем мужчины. Обычно больной воспринимает индуративный сифилитический отек как инфекционно-воспалительное заболевание иного толка, так как анализ крови на данном этапе сифилиса не дает информации об истинной причине отека. Отличить его от другой инфекции можно по отсутствию воспалительного процесса в крови и по наличию воспаления лимфоузлов.
- Шанкр панариций. Может появиться у людей, ухаживающих за больными сифилисом: медицинского персонала, родственников. Поражаются большой, указательный и средний пальцы руки. Это весьма болезненная напасть. Кожа отстает от пальцев, обнажая обширные кровоточащие участки, как при ожогах второй степени. Также панариций сопровождается опухолью и воспалением пальцев, препятствующих нормальному функционированию человека. Нередко появляется вместе с твердым шанкром половых органов.
- Шанкр-амигдалит. Проявляется в виде воспаления одной миндалины, причем её поверхность не нарушается, остается гладкой. Полость рта подвергается сильным болям, затрудняется процесс глотания. Больной переживает лихорадку, как при ангине. Отличие от ангины заключается в том, что при амигдалите воспаляется только одна миндалина.
Врожденный сифилис
Перенесение матерью болезни во время беременности крайне нежелательно. Плод подвергается воздействию бледной трепонемы, что приводит к необратимым морфологическим последствиям, нарушению внутриутробного развития. Медицине известны три основных симптома:
-
- Паренхиматозный кератит – это патология внешнего эпителия внутренних органов и глазного яблока. Проявляется в виде сильного покраснения и воспаления органа снаружи. Иногда воспаление проникает немного вглубь поверхности. После излечения остаются шрамы, на глазах может остаться бельмо. Самым частым последствием для глаза является снижение остроты зрения. Кератит сопровождается помутнением зрительного восприятия, острой болью, слезотечением.
- Глухота с рождения. Возбудитель сифилиса активно разрушает нервные ткани плода во время беременности. Одним из вариантов может быть патология слухового нерва, что приводит к необратимой глухоте.
- Врожденные аномалии зубов. Происходят из-за недоразвития тканей зуба во время развития плода. Данную патологию называют зубами Гетчинсона. Зубы вырастают в форме отвёртки с округлой выемкой на режущем крае, посажены редко. Иногда зубы покрыты эмалью не полностью. Что приводит к их раннему разрушению и нелицеприятному внешнему виду.
Ребенок, перенесший внутриутробный сифилис, имеет ослабленное здоровье даже если мать успешно прошла курс лечения. Если адекватного лечения не последовало, то ребенок будет иметь выраженные уродства и останется инвалидом на всю жизнь. При заражении матери сифилисом, грудное вскармливание ребенка следует немедленно прекратить, так как сифилис передается через молоко матери.
Если женщина, ранее переболевшая сифилисом, желает забеременеть, ей следует сдать анализы на бледную трепонему (ИФА или ПЦР). После получения подтверждения об отсутствии болезни можно смело решаться на беременность.
Возбудитель сифилиса
Бледная трепонема (Treponema pallidum)– это бактерия, которая является возбудителем сифилиса. Немецкие ученые в 1905 году открыли причину одной из самых распространенных венерических заболеваний. Обнаружив бактериальную природу болезни, микробиологи и фармацевты нашли ключ к быстрому излечению сифилиса, а также им открылся путь к изобретению методов ранней диагностики заболевания.
Свойства возбудителя
Бактерию назвали бледной ввиду того, что долгое время ученые не могли её рассмотреть в микроскоп. Прозрачный цвет трепонемы с трудом окрашивается в другие цвета для последующего исследования. Для окрашивания используют методы Романовского-Гизмы и импрегнации серебром, позволяющие под тёмнопольным микроскопом обнаружить бактерию для последующего изучения. Удалось обнаружить, что в благоприятных условиях (это должен быть только организм человека или животного) бледная трепонема делится каждые 30 часов. Слабым местом бледной трепонемы является то, что живет и размножается она только при температуре 37 °C. Этим объясняется эффективность архаичных методов лечения сифилиса, когда, искусственно повышая температуру тела больного до 41 °C с помощью малярии, наступало некоторое облегчение симптомов основной болезни. Длина бактерии составляет 8-20 мкм при толщине 0,25-0,35 мкм. Относительно длинное, её тело образует завитки в виде клубка. При этом он постоянно меняет форму и количество завитков из-за способности к сокращениям клетки бледной трепонемы.
Инкубационный период
Попадая в организм через микроповреждения кожи и слизистых, возбудитель сифилиса начинает инкубационный период. Делясь со скоростью около одного раза в 30 часов, происходит его накопление в месте заражения. Никаких видимых симптомов не наблюдается. Примерно через месяц происходит образование твердого шанкра на теле в сочетании с воспалением лимфоузлов рядом с ним. Это означает переход от инкубации к стадии первичного сифилиса. Сила иммунитета у разных больных отличается, что делает большой разброс по длине начального периода заражения. Он может длиться от 1-2 недель до полугода.
Как передается сифилис
Процесс передачи возбудителя происходит в большинстве случаев половым путем. Гарантировано заражение при традиционном, анальном и оральном половом контакте даже с больным в стадии инкубационного периода. Твердый шанкр образуется в местах попадания бактерии.
При уходе за больными вероятно заражение через контакт с одеждой больного, его личными вещами, с его телом. В данном случае появляется шанкр-панариций, поражающий пальцы рук и ног. Это один из самых болезненных симптомов в стадии первичного сифилиса. Затем может появиться твердый шанкр половых органов. Также сифилис может передаваться через кровь. При переливании зараженной крови, при повторном пользовании шприцем больного, его бритвы, ножниц, посуды.
Как лечить сифилис
Лечение следует начинать при первых признаках сифилиса. Так процесс выздоровления будет проходить максимально быстро. Начиная с 50-х годов XX века, в лечении сифилиса применяются антибиотики. Использовались лекарства на основе пенициллина. В наше время также используются препараты на его основе, так как бледная трепонема не умеет приспосабливаться к данному виду антибиотиков. Достаточные дозы пенициллина эффективно борются с болезнью. Для лечения сифилиса у больных с аллергическими реакциями на пенициллин, используют эритромицин или тетрациклин. Если течение болезни дошло до нейросифилиса, то лечение усложняется. Добавляют пиротерапию (искусственное повышение температуры тела) и внутримышечное введение антибактериальных препаратов.
При третичном сифилисе наряду с антибиотиками применяют высокотоксичные препараты на основе висмута. Лечение происходит строго в стационаре с многоуровневой поддерживающей терапией.
Если у больного диагностирован первичный сифилис, необходимо принудительно лечить всех его половых партнеров, с которыми был контакт в течение последнего триместра. Если диагностирован вторичный сифилис, необходимо принудительно лечить всех его половых партнеров, с которыми был контакт в течение прошедшего года.
Необходимо продезинфицировать все предметы в доме, с которыми больной имел непосредственный контакт: сантехника, посуда, постельное и нательное бельё, одежда и т.д. Госпитализация на начальных стадиях сифилиса не требуется, достаточно амбулаторного лечения. Только при тяжелых формах, начиная со вторичной стадии, больного кладут в стационар. Лечение сифилиса по полису ОМС является бесплатным и анонимным.
Справляться с недугом народными средствами крайне не рекомендуется. Только грамотно составленное лечение может победить бледную трепонему. В противном случае есть высокая вероятность перехода болезни на более тяжелые стадии.
Какой врач лечит сифак болезнь
Так как сифак является заболеванием, передающимся преимущественно половым путем, лечением занимается врач венеролог. Больной может обратиться к терапевту и получить направление к венерологу. Возможен вариант непосредственного обращения в кожно-венерический диспансер.
После осмотра и получения результатов анализов, пациента лечит либо сам врач венеролог, специализирующийся на всех ЗППП, либо больного направляют к узкоспециализированному специалисту — сифилидологу.
Сифилидолог есть в каждом крупном городе при кожно-венерических диспансерах. Он может подобрать максимально эффективные дозировки лекарств и разработать программу лечения, которую необходимо строго соблюдать. При осложнениях у мужчин (когда ущемляется головка полового члена), сифилис лечится совместно с урологом. При осложнениях у женщин (твердый шанкр во влагалище, на шейке матки), необходимо идти к гинекологу.
Сколько лечить сифилис
Длительность лечения заболевания определяется исключительно врачом. В зависимости от стадии болезни, осложнений и общего состояния организма, для излечения может потребоваться от двух недель до полугода.
Очень важно знать, что ни в коем случае нельзя прерывать курс лечения. При незавершенном лечении, больного в скором времени ожидает рецидив. Поэтому, к лечению необходимо относиться крайне серьезно.