Кто хоть однажды видел приступ удушья при бронхиальной астме у детей, тот вряд ли его забудет: ребенок вдохнул и не может выдохнуть, в груди у него все свистит и хрипит, он задыхается, губы синеют, в глазах смертельный ужас. Как помочь больному малышу? Можно ли избежать этого недуга?
Рассказывает врач пульмонолог-аллерголог высшей категории Наталья КРАСКОВСКАЯ.
Бронхиальная астма является одним из самых распространенных заболеваний детского возраста. От 5 до 10 процентов детей страдают этим заболеванием, и с каждым годом показатель увеличивается. Серьезную тревогу вызывает также рост смертности от бронхиальной астмы и количества госпитализаций в педиатрические учреждения.
В настоящее время бронхиальную астму у детей рассматривают как хроническое заболевание, основу которого составляют аллергическое воспаление дыхательных путей и гиперреактивность бронхов. Оно характеризуется периодически возникающими приступами затрудненного дыхания или удушья вследствие бронхоспазма, гиперсекреции слизи и отека слизистой оболочки бронхов. На основании типичных приступов удушья врач определяет диагноз “бронхиальная астма”. Иногда его ставят даже в тех случаях, когда у ребенка отмечается длительный сухой приступообразный кашель, который усиливается по ночам или при пробуждении.
Чаще всего бронхиальная астма возникает у детей школьного возраста, но может начаться и в грудничковом возрасте. До 11 лет встречается она чаще у мальчиков — это связано с анатомическими особенностями дыхательного тракта: он более узкий, чем у девочек. После 11 лет эта разница исчезает. У взрослых заболевание встречается чаще у женщин, чем у мужчин.
Содержание
- Причины бронхиальной астмы
- Факторы, предрасполагающие к развитию бронхиальной астмы
- Бронхоспазм можно увидеть и услышать
- Гайморит в острой форме у взрослых – симптомы
- Гайморит хронический у взрослых – симптомы
- Обострение хронического гайморита у взрослых – симптомы
- Причины развития гайморита у взрослых
- Причины развития риногенного гайморита
- Причины развития одонтогенного гайморита
- Лечение гайморита у взрослых
- Как лечить острый/хронический риногенный гайморит
- Как лечить одонтогенный гайморит
- Антибиотики при гайморите
- Лечение гайморита аптечными средствами
- Промывание носа при гайморите
- Народные средства от гайморита
- Лихорадка
- Рвота и диарея
- Носовая полость
- Корки в носу: симптомы и способы лечения :
- Почему отекает слизистая оболочка носа?
- Отек слизистой носа: лечение
- Суть нарушения — что такое отёк слизистой носа?
- Провоцирующие факторы — причины
- Клиническая картина
- Особенности лечения отёка у беременных
- Симптомы отека слизистой
Причины бронхиальной астмы
— атопическую бронхиальную астму, связанную с попаданием в бронхи аллергена и развитие аллергической реакции;
— инфекционно-зависимую, неаллергическую, развивающуюся на фоне инфекционного поражения дыхательных путей.
При атопической бронхиальной астме приступ удушья развивается только при наличии аллергенов — разных веществ, обладающих общим свойством вызывать аллергическое воспаление.
У детей до года чаще всего виновниками заболевания оказываются пищевые и лекарственные аллергены: белок коровьего молока, прикормы, содержащие консерванты, цитрусовые, шоколад, яйца, клубника, мед. После двух лет на смену пищевым аллергенам приходят бытовые и грибковые. Самые распространенные — это микроскопические домашние клещи. Они живут в плинтусах, коврах, одеялах, в подушках и являются причиной круглогодичной астмы. Клещ достаточно нежен, погибает при низких и высоких температурах. Не зря раньше матрасы на мороз выносили. К бытовым аллергенам относятся также: домашняя пыль; шерсть и перхоть кошек и собак; корм рыбок, споры плесневых грибков, растущих в помещениях; тараканы и грызуны, у последних аллергеном является запах мочи и запах их самих.
У детей старше 3—4 лет самой частой причиной атопической бронхиальной астмы является аллергия на пыльцу растений и перекрестные реакции с пищевыми аллергенами.
При инфекционно-зависимой неаллергической бронхиальной астме перенесенные в раннем возрасте тяжелые респираторные инфекции, пневмонии, бронхиты, приводят к повреждению слизистой оболочки бронхов, снижают ее защитную функцию, способствуют повышенной выработке иммуноактивных веществ, что приводит к гиперреактивности бронхов, проявляющейся клиническими признаками бронхиальной астмы.
Факторы, предрасполагающие к развитию бронхиальной астмы
Наследственность. Бронхиальная астма развивается у людей с наследственной предрасположенностью к аллергиям. Замечено, что ребенку это заболевание передается, как правило, от отца. В 80 процентах случаях у больных детей аллергией страдают оба родителя.
Течение беременности. Когда беременность протекает с токсикозами, профессиональными вредностями, инфекциями во время беременности, а также несоблюдением диеты и употреблением продуктов, опасных с точки зрения аллергии, — риск развития бронхиальной астмы у ребенка резко повышается.
Плохая экологическая обстановка, особенно в крупных, промышленных городах, каким и является Красноярск. Воздух, которым мы дышим, насыщен отходами промышленных предприятий: окисью азота, формальдегидом, серой — это так называемые полютанты, вещества аллергизирующие организм человека.
Табакокурение взрослых. Пассивное курение крохи, когда взрослые курят при ребенке, приводит к сильнейшему раздражению его слизистых оболочек бронхов. Особенно опасно курение матери во время беременности.
Триггеры — так называют пусковые механизмы недуга. Они не имеют отношения к возникновению самой болезни, но провоцируют ее обострение. Например, воздействие холодного воздуха, изменение погоды, ОРВИ. Это могут быть и чрезмерные физические нагрузки. Для детей характерна так называемая астма физического напряжения, когда приступы провоцируются быстрой ходьбой или бегом. Смех, испуг и другие сильные эмоции, а также резкие запахи тоже могут стать причиной приступа астмы.
Бронхоспазм можно увидеть и услышать
В связи с особенностями организма у детей до 3 лет приступы астмы сопровождаются значительным отеком слизистой оболочки бронхов с обильным выделением в их просвет слизи, что характеризуются большим количеством влажных хрипов, разных по силе. Зачастую приступ развивается следующим образом. Утром у малыша появляется жидкие водянистые выделения из носа. Температура тела, как правило, нормальная. Ребенок начинает чихать, чешет нос, а через некоторое время начинает подкашливать. После дневного сна, а чаще к ночи или ночью кашель усиливается. Он становится приступообразным, упорным. На вершине кашля возможна рвота, в содержимом которой можно заметить вязкую слизистую мокроту. Именно вязкая мокрота провоцирует рвотный рефлекс. Ребенок становится беспокойным, не желает лежать, дышит часто, при этом выдох затруднен. Ему трудно дышать, в дыхании участвует вспомогательная мускулатура: втягивается участок шеи над грудиной, задействованы межреберные мышцы и мышцы живота. Малыш стремится занять удобное полусидячее положение, облегчающее дыхание. При этом дыхание становится шумным, свистящим, его слышно со стороны. Крылья носа раздуваются, набухают шейные вены, кожа носогубного треугольника, кистей и стоп становится синюшной.
У детей после 3 лет выделение слизи в просвет бронхов и воспалительный отек слизистой оболочки уже не столь значительны. Поэтому для приступа характерны чувство сдавления в груди. Он сопровождается сухими свистящими хрипами, выдох затруднен, в дыхании участвует вспомогательная мускулатура. Нередко приступ бронхиальной астмы может протекать в виде сухого упорного надсадного приступообразного кашля.
Симптомы болезни, как правило, появляются или усиливаются ночью и в утренние часы, что связано с суточными биоритмами. Ночью становится максимальной концентрация в крови биологически активных веществ, способных вызывать сужение бронхов. Кроме того, в ночное время активизируется парасимпатическая нервная система, влияющая на тонус гладких мышц, а уровень гормонов, способных расширять бронхи, становится минимальным — гормоны “спят”. В результате происходит спазм гладкой мускулатуры бронхов. К тому же во время сна у детей значительно снижается активность мышц, участвующих в дыхании. При этом увеличивается время выдоха и изменяется соотношение времени выдоха и вдоха, и это тоже способствует развитию ночных приступов удушья
Если приступ бронхоспазма продолжается более 6 часов, развивается астматический статус — тяжелейшее состояние организма, ведущее к смерти от недостатка кислорода. Но даже когда с помощью различных средств удается снять бронхоспазм и прекратить приступ удушья, воспаление на слизистых бронхов еще долго продолжается и чаще всего становится хроническим. Вот почему течение бронхиальной астмы циклическое: фаза обострения в виде приступов удушья сменяется фазой покоя, но не здоровья.
Гайморит в острой форме у взрослых – симптомы
Лечение гайморита начинается с определения симптоматики. В домашних условиях это сделать проблематично. Обычно у взрослых недуг диагностирует ЛОР в процессе проведения обследования.
Выявить его можно по следующим признакам:
- общее недомогание, которое приводит к повышению температуры (38—40 градусов);
- ухудшение обоняния;
- потеря тяги к еде;
- быстрая утомляемость, апатия, слабость;
- озноб;
- боль в области воспалительного процесса носовых пазух, которая распространяется на виски, лоб, затылок;
- при сильном воспалении – зубная боль;
- ощущение тяжести в той части лица, где наблюдается отёчность;
- гной или слизь, выделяющаяся из носового прохода (особенно заметно во время наклонов вперёд);
- следы гноя на наволочке (после ночного отдыха);
- отёчность и припухлость лица с той стороны, где присутствует воспаление;
- боль верхних зубов при постукивании;
- при надавливании на носовую перегородку ощущается «простреливающая боль».
Важно!
Гайморит имеет несколько стадий и разновидностей, которыми определяются симптомы и лечение у взрослых. Чтобы не подвергать себя риску, проводя диагностику в домашних условиях, лучше посетить ЛОРа. Доктор пропишет прохождение рентгенограммы, компьютерной томографии и пункции пазух.
Гайморит хронический у взрослых – симптомы
Развивается из-за недолеченного острого гайморита, редко выступает самостоятельным заболеванием.
Известно 3 стадии гайморита в хронической форме:
- катаральный;
- гнойный;
- полипозный.
Катаральный
Протекает бессимптомно, поэтому некоторые путают его с обычной заложенностью. Пациент приходит с жалобами на отёчность и тяжесть в одной стороне лица. Обычно симптоматика проявляется вечером или ночью. В процессе обследования выявляется посинение слизистых носа. На рентгене результаты не всегда видны, лучше делать компьютерную томографию. Она покажет уплотнение слизистой в месте, где та воспалена.
Гнойный, полипозный
Шагают нога в ногу, но с некоторыми отличиями. При гнойном гайморите выделяется гной. При полипозном – в дополнение к гною слизистая покрывается полипами, которые чем-то напоминают крупные папилломы.
Эти стадии гайморита имеют одинаковую симптоматику:
- повышение температуры (37,5—38 градусов);
- выход гноя, особенно при наклонах вперёд;
- запах гнили из воспалённой ноздри;
- апатия, хроническая усталость.
Гайморит данных разновидностей сложно диагностировать самостоятельно. Чтобы знать наверняка про симптомы и лечение у взрослых, необходимо пройти рентген и компьютерную томографию. В домашних условиях вы можете ориентироваться лишь на своё состояние, после чего прийти к доктору с жалобами.
Обострение хронического гайморита у взрослых – симптомы
Если хронический воспалительный процесс протекает в пазухе вяло, он по некоторым причинам (упадок иммунитета, плохое питание, лечение антибиотиками, переохлаждение и пр.) может обостриться. Человек сталкивается с той же симптоматикой, которая свойственна острой стадии болезни. Признаки мы описали выше.
Причины развития гайморита у взрослых
Подбирая оптимальную терапию, важно сначала установить факторы, которые спровоцировали воспаление пазухи.
Причины следующие:
- воспалительные процессы корней зубов, которые располагаются на верхней челюсти (наблюдается у 35% пациентов);
- воспалительные заболевания носа, к примеру, недолеченный ринит (гайморит риногенный);
- аллергический ринит, спровоцировавший развитие аллергического гайморита;
- курение или вдыхание табачного дыма;
- работа на предприятии с выбросом веществ в воздух;
- проживание в неблагоприятной экологической обстановке;
- злоупотребление спреями, предназначенными исключительно для лечения насморка;
- перелом скул или верхней челюсти.
Как можно понять из вышеперечисленного, гайморит не развивается на пустом месте. Его запускает определённая причина, от которой нужно отталкиваться, обозначая симптомы и лечение. У взрослых, как правило, появляется заболевание риногенной или одонтогенной формы. Установить заболевание получится в домашних условиях только косвенно.
Причины развития риногенного гайморита
1. Наиболее распространённая форма, которая наблюдается более чем у 60% пациентов. Риногенный гайморит предполагает хроническую и острую стадию.
2. Острая даёт о себе знать после перенесённого гриппа и ОРВИ. Простыми словами – болезнь запускает вирусная инфекция, которая создаёт почву для развития бактериальной.
3. Хроническая стадия появляется, если не лечить постоянную заложенность, отёчность и воспаления носа. Болезнь вызывает бактериальная либо грибковая инфекция.
4. В большинстве случаев больные полагают, что столкнулись с насморком. На этом фоне они применяют капли направленного действия, которые провоцируют гайморит.
Важно!
Если заложенность постоянная, нельзя использовать капли от насморка в традиционном понимании этих лекарств. Нужно применять спреи, которые практически не содержат кортикостероидов (к примеру, «Назонекс», его можно капать вплоть до 3 месяцев).
Причины развития одонтогенного гайморита
1. Гайморит этой формы именуют «зубным», поскольку его симптомы и лечение озвучивают после изучения фактора-провокатора. Если у взрослых присутствует киста на корне зуба верхней челюсти, она приведёт к сильному воспалению, которое распространится дальше. В домашних условиях вылечить болезнь не получится, нужно обращаться к стоматологу и ЛОРу.
2. Но не всегда киста выступает причиной развития гайморита. Иногда воспаление развивается в лунке после удаления зуба и переходит дальше, к пазухам. Подобное происходит, если врач не зашивает лунку после извлечения зуба.
3. Помимо кисты и удаления гайморит развивается из-за перепломбировки каналов зубов верхней челюсти. Заболевание развивается медленно, когда стоматологический материал проникает в зону рядом с пазухой или непосредственно в её полость.
Важно!
Сложно выявить наверняка, что послужило причиной. Сначала необходимо пройти рентгенографию, получив снимки верхних жевательных зубов (5, 6, 7). Если воспалений обнаружено не будет, тогда болезнь вызвана инфекцией носовых проходов.
Лечение гайморита у взрослых
Теперь изучим, как лечить гайморит. В домашних условиях необходимо отталкиваться от формы и стадии заболевания. Помните, что быстро – не всегда хорошо, спешка может привести к обострению болезни у взрослого. Тогда без прокола точно не обойтись.
Будьте внимательны. Гайморит имеет множество форм. К примеру, нет смысла лечить риногенный гайморит, если причиной является неправильная перепломбировка зубных каналов или киста на корне.
Мы советуем посетить ЛОРа для первичного осмотра. Если он опытный, то направит к стоматологу для осмотра верхних зубов и проведения необходимого обследования. В дальнейшем, исходя из диагностических данных, назначаются антибиотики, капли, методы народного врачевания и прочие манипуляции.
Как лечить острый/хронический риногенный гайморит
Риногенный гайморит в острой форме можно лечить без применения антибиотиков, если в пазухах отсутствует гной. Симптомы и лечение у взрослых устанавливает врач, только после этого разрешается приступать к оздоровительным процедурам в домашних условиях. Если в скором времени обратиться к доктору, осложнений не должно быть.
Перед походом в больницу разрешается использовать спреи или капли для устранения заложенности и воспалительных процессов. Такие средства применяют не более 4 дней. В противном случае создаётся обратный эффект. Развивается стойкий отёк слизистых.
№1. «Ринофлуимуцил»
Цена – 280 рублей. Итальянское средство снижает обильность выделений гнойно-слизистого характера. Проходит отёчность, облегчается дыхание. Для лучшего эффекта препарат рекомендуется сочетать с каплями на основе растительных компонентов. Дополнительно приобретите «Синуфорте» либо «Синупрет». Средства выводят воспалительный экссудат из пазух.
№2. «Назонекс»
Цена – 550 рублей. В бельгийском спрее содержится мало глюкокортикоидов. Средство рекомендуется применять при длительно протекающем гайморите в хронической форме, когда запрещается постоянно использовать классические составы от насморка. «Назонекс» лучше сочетать с «Синуфорте» или «Синупретом». При гное необходим приём антибиотиков. Без помощи врача обойтись не получится. Специалист промоет пазухи антисептическим раствором. Подобное сделать дома не удастся.
Как лечить одонтогенный гайморит
1. Гайморит одонтогенной формы имеет свои симптомы и лечение. Зачастую он проявляется у взрослых, которые недавно подвергались удалению зуба. В домашних условиях негативная симптоматика может проявиться не сразу, а по истечении нескольких суток.
2. Гайморит развивается из-за инфекции, которая приводит к воспалению пазухи. Поэтому очаг нужно ликвидировать как можно быстрее. Причина может крыться в удалении зуба, у верхушки корня которого присутствует воспаление в виде радикулярной кисты либо гранулёмы.
3. При желании сохранить зуб проводят его срочное вскрытие. В результате киста вместе с гноем вытекает наружу через зуб. Если не провести подобную процедуру, нет никакого смысла продолжать терапию. Она будет бесполезной.
4. После этого создаётся отток для гноя, который образуется в пазухе. Если воспаление началось недавно помогут капли с сосудосуживающим воздействием. При гнойном воспалении таких средств будет недостаточно.
5. Незамедлительно покажитесь доктору. Далее он проведёт промывание пазухи или лунки со стороны удалённого зуба. Наряду с этим назначаются противовоспалительные препараты и антибактериальная терапия.
6. Как только спадает острое воспаление, доктор решает, проводить ли гайморотомию, в зависимости от обстоятельств. Операция назначается, если гайморит носит полипозную или гнойную форму. При этом пациента госпитализируют.
7. При хирургическом вмешательстве удаляется поражённая слизистая гайморовой пазухи. Процедура проводится под общим наркозом, доктор выполняет её через ротовую полость. Важно вылечить все зубы перед проведением операции.
Антибиотики при гайморите
1. При гайморите выписываются антибиотики, учитывая симптомы и лечение у взрослых. Начинайте терапию в домашних условиях с «Амоксициллина». В дополнение принимайте Клавулановую кислоту. Чаще всего такие составы представлены в виде «Амоксиклава» или «Аугументина».
2. Если у больного гайморит сопровождается аллергией на антибиотики с пенициллином, можно рассмотреть альтернативу. Для лечения заболевания у взрослых можно брать «Ципрофлоксацин», «Азитромицин» или «Кларитромицин».
3. После 5 дней терапии оцените состояние, при отсутствии улучшений врач назначает антибиотики с более сильным воздействием. При таком заболевании оздоровительный курс продолжается до 2 недель. В редких случаях антибиотики пьют около 20 дней.
Лечение гайморита аптечными средствами
Не забывайте, что в основу лечения входят именно аптечные препараты, народные методы выступают в качестве вспомогательных средств. Рассмотрите капли на натуральной основе, которые прекрасно борются с гайморитом.
№1. «Синупрет»
Цена – 350 рублей. Немецкое средство, выпускается в каплях и драже. В основу включены вытяжки целебных трав. Активный состав выводит гнойные образования, угнетая воспаления.
№2. «Синуфорте»
Цена – 2400 рублей. Испанское средство, выпускается в каплях. В основу входят компоненты растительного происхождения. Состав очищает пазухи от гноя.
Промывание носа при гайморите
Если при гайморите симптомы и лечение у взрослых выявил доктор, назначается промывание специальным аппаратом «Кукушка». В домашних условиях такая процедура не проводится. Врач на протяжении 6 сеансов очищает носовые проходы от гноя и слизи.
Дома промывание носа при гайморите осуществляется специальным чайником/большим шприцем и собственноручно сделанными растворами.
№1. Соль с прополисом
К 0,3 л. тёплой воды примешайте 15 капель настойки прополиса и 1 ч. л. соли. Проводите промывание не реже 4 раз в сутки.
№2. Мёд
Прогрейте до 30 градусов 150 мл. фильтрованной воды и такое же количество мёда. Делайте промывание однородным составом 5 раз в день.
№3. Морская соль
В 0,2 л. воды растворите 1 ч. л. морской соли без примесей. Промывайте нос не менее 4 раз в день.
№4. Физраствор
Смешайте с 0,25 л. тёплой воды 0,5 ч. л. соли, 4 капли йода и 0,5 ч. л. соды. Проводите терапию около 5 раз в сутки.
№5. Травяной раствор
Возьмите 1 ст. л. сухого сбора лекарственных трав и 2 лавровых листа. Залейте сырьё 0,2 л. кипятка. Ждите остывания до комнатной температуры. Отфильтруйте. Промывайте носовые проходы на протяжении дня 5—6 раз.
В результате регулярного использования народных средств облегчится дыхание, спадёт отёчность и воспаление.
Народные средства от гайморита
Если при гайморите симптомы и лечение у взрослых установлены верно, в домашних условиях терапию можно дополнить народными средствами.
№1. Сок алоэ и каланхоэ
Отожмите сок из алоэ и каланхоэ в равном количестве. Примешайте столько же оливкового масла холодного отжима. Сформируйте из ваты тампоны, смочите их и вставьте в ноздри на полчаса. Проводите процедуру трижды в день.
№2. Свекольный сок
Выжмите сок из сырого корнеплода. Капайте по 2 капли в каждую ноздрю до 4 раз в сутки. Сок обладает антибактериальным воздействием. Чтобы улучшить эффект, перед процедурой промойте носовые каналы физраствором.
№3. Лук
Превратите в кашицу четверть луковицы. Сложите в марлевую ткань. Массируйте таким мешочком область носа и переносицы. Проводите манипуляцию несколько раз на протяжении дня. Продолжайте курс около 10—12 дней.
Лечение гайморита только народными средствами проводить нельзя. Используйте рецепты в качестве дополнения к аптечным препаратам.
Гайморит – серьёзное заболевание, которое требует своевременного выявления симптомов и лечения. Оздоровительную терапию у взрослых разрешается проводить в домашних условиях, если воспаление протекает без осложнений. В ином случае без вмешательства доктора не обойтись.
Лихорадка
Лихорадка – это повышение температуры тела более 38 ºС. Некоторые симптомы и лабораторно-инструментальные исследования помогают понять причину лихорадки и назначить необходимое лечение.
Если лихорадка сопровождается насморком, кашлем и «покраснением горла», наиболее вероятной причиной является вирусная инфекция. Поскольку антибиотики против вирусов эффекта не оказывают, антибактериальная терапия в случае вирусной инфекции не назначается.
Насторожить должна высокая лихорадка (более 39 ºС) с ознобом. Другими симптомами, которые требуют немедленно обратиться к врачу, являются отказ ребенка от еды и от питья, резкая вялость, отсутствие «глазного» контакта с ребенком.
Родители должны знать, как помочь лихорадящему ребенку.
В детском возрасте разрешено использовать только препараты ибупрофена (10 мг/кг на прием) и парацетамола (15 мг/кг на прием). Из препаратов на основе ибупрофена в аптеке можно купить нурофен, а из препаратов на основе парацетамола – панадол, цефекон, эффералган. Метамизол-натрий (или анальгин), в том числе в составе «литической смеси» могут вызвать тяжелые осложнения со стороны крови, а нимесулид (нимулид, найз) – жизнеугрожающее поражение печени. Если у ребенка нет тяжелой фоновой патологии, например порока сердца или эпилепсии, и если он удовлетворительно переносит лихорадку (интересуется окружающим, не отказывается от питья, не жалуется на боль), жаропонижающие препараты начинают давать при температуре 38,5 – 39 ºС и выше.
И не нужно добиваться снижения температуры тела сразу до 36,6 ºС! Хорошим эффектом считается снижение лихорадки до 38 ºС. Безопасны и эффективны методы физического охлаждения – обтирание водой комнатной температуры (не спиртом и не уксусом!), которые позволяют за несколько минут снизить температуру тела на 0,5 – 1,0 ºС. Однако если у ребенка озноб, если у него холодные руки и ноги, обтирание эффективным не будет. В таких случаях помогает массаж кистей и стоп, который уменьшает спазм сосудов и улучшает периферическое кровообращение, а также используются препараты спазмолитики, например, но-шпа.
Рвота и диарея
Острый гастроэнтерит характеризуется повышением температуры тела (от субфебрилитета до высокой лихорадки), рвотой, разжижением стула. Самой частой причиной гастроэнтерита является ротавирус. Наиболее тяжело протекает первый в жизни эпизод ротавирусного гастроэнтерита у детей с 6 месяцев до 2 – 3 лет. Пик заболеваемости этой инфекцией приходится на зиму – весну.
Опасность вирусного гастроэнтерита связана с быстрым обезвоживанием и электролитными нарушениями из-за потери воды и солей с жидким стулом и рвотой. Поэтому принципиально важным является выпаивание ребенка. Для того чтобы не спровоцировать рвоту, выпаивать нужно дробно (1 – 2 чайные ложки), но часто, при необходимости каждые несколько минут. Для удобства можно использовать шприц без иглы или пипетку. Ни в коем случае не нужно выпаивать ребенка просто водой, это лишь усугубляет электролитные нарушения! Существуют специальные солевые растворы для выпаивания – регидрон (оптимально ½ пакетика на 1 литр воды), Humana электролит и др.
Суточная потребность в жидкости представлена в таблице:
Вес ребенка Суточная потребность в жидкости 2 – 10 кг 100 мл/кг 10 – 20 кг 1000 мл + 50 мл/кг на каждый кг свыше 10 кг > 20 кг 1500 мл + 20 мл/кг на каждый кг свыше 20 кг
Кроме того, учитываются текущие потери жидкости с жидким стулом и рвотой – на каждый эпизод диареи/рвоты дополнительно дается 100 – 200 мл жидкости.
Внутривенная регидратация (восполнение дефицита жидкости с помощью капельниц) проводится только при тяжелом обезвоживании и при наличии неукротимой рвоты. Во всех остальных случаях нужно выпаивать ребенка – это безопасно, эффективно и безболезненно.
В качестве вспомогательных средств используются смекта (но не нужно давать смекту, если она провоцирует рвоту), эспумизан или Саб симплекс. Энтерофурил не рекомендуется к применению, так как он не эффективен ни при вирусных инфекциях, ни при инвазивных бактериальных кишечных инфекциях. В диете в острый период исключают свежие овощи и фрукты (кроме бананов), сладкие напитки, а цельное молоко ограничивают только у старших детей.
Для родителей нужно знать первые признаки обезвоживания – это уменьшение частоты и объема мочеиспусканий, жажда, сухость кожи и слизистых оболочек. При нарастании обезвоживания ребенок становится вялым, перестает мочиться, жажда исчезает, кожа теряет тургор, «западают» глаза. В этом случае терять время нельзя, необходимо вызвать врача и госпитализировать ребенка.
Должно насторожить появление крови и слизи стуле у ребенка, ведь это характерно для бактериальных энтероколитов. Стул при таких инфекциях необильный (в отличие от обильного водянистого стула при ротавирусной инфекции), могут отмечаться ложные позывы на дефекацию и боли в животе. Выпаивания в таких случаях может быть недостаточно, и, как правило, требуется назначение антибиотиков.
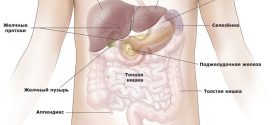
Носовая полость
Носовая полость – полость, являющаяся началом дыхательного пути человека. Она представляет собой воздушный канал, который спереди сообщается с внешней средой (через отверстия носа), а сзади – с носоглоткой. В полости носа расположены органы обоняния, а основные функции состоят в согревании, очищении от посторонних частиц и увлажнении поступающего воздуха.
Строение носовой полости
Стенки носовой полости образованы костями черепа: решетчатой, лобной, слезной, клиновидной, носовыми, небными и верхнечелюстными. Полость носа от ротовой полости отграничена твердым и мягким небом.
Наружный нос является передней частью носовой полости, а парные отверстия сзади соединяют ее с полостью глотки.
Носовая полость разделена на две половины, каждая их которых имеет пять стенок: нижнюю, верхнюю, медиальную, латеральную и заднюю. Половинки полости не совсем симметричные, поскольку перегородка между ними, как правило, слегка отклонена в сторону.
Наиболее сложное строение у латеральной стенки. На ней свисают внутрь три носовые раковины. Эти раковины служат для отделения друг от друга верхнего, среднего и нижнего носовых хода.
Помимо костной ткани в строение носовой полости входят хрящевая и перепончатая части, отличающиеся подвижностью.
Преддверие носовой полости изнутри выстлано плоским эпителием, являющимся продолжением кожного покрова. В соединительнотканном слое под эпителием заложены корни щетинковидных волос и сальные железы.
Кровоснабжение носовой полости обеспечивает передняя и задняя решетчатая и клиновидно-небная артерия, а отток – клиновидно-небная вена.
Отток лимфы от полости носа осуществляется в подбородочные и поднижнечелюстные лимфоузлы.
В строении носовой полости различают:
- Верхний носовой ход, располагающийся только в заднем отделе носовой полости. Как правило, он вдвое короче среднего хода. В него открыты задние ячейки решетчатой кости;
- Средний носовой ход, расположенный между средней и нижней раковинами. Через канал в виде воронки средний носовой ход сообщается с передними ячейками решетчатой кости и лобной пазухой. Эта анатомическая связь объясняет переход воспалительного процесса на лобную пазуху при насморке (фронтит);
- Нижний носовой ход проходит между дном носовой полости и нижней раковиной. Он сообщается с глазницей через носослезный проток, что обеспечивает поступление слезной жидкости в носовую полость. В силу такого строения носовые выделения усиливаются при плаче и, наоборот, достаточно часто «слезятся» глаза при насморке.
Особенности строения слизистой оболочки носовой полости
Слизистую оболочку носовой полости можно разделить на две области:
- Верхние носовые раковины, а также верхняя часть средних носовых раковин и перегородок носа занимает обонятельная область. Эта область выстлана псевдомногослойным эпителием, содержащим нейросенсорные биполярные клетки, отвечающие за восприятие запахов;
- Остальную часть слизистой оболочки носовой полости занимает дыхательная область. Она также выстлана псевдомногослойным эпителием, но в нем содержатся бокаловидные клетки. Эти клетки выделяют слизь, которая необходима для увлажнения воздуха.
Независимо от области пластинка слизистой оболочки носовой полости относительно тонкая и содержит в своем составе железы (серозные и слизистые) и большое количество эластических волокон.
Подслизистая основа полости носа достаточно тонкая и содержит:
- Лимфоидную ткань;
- Нервные и сосудистые сплетения;
- Железы;
- Тучные клетки.
Мышечная пластинка слизистой полости носа развита слабо.
Функции носовой полости
К основным функциям носовой полости относятся:
- Дыхательная. Вдыхаемый через носовую полость воздух совершает дугообразный путь, во время которого он очищается, согревается и увлажняется. Согреванию вдыхаемого воздуха способствуют многочисленные кровеносные сосуды и тонкостенные вены, расположенные в носовой полости. Кроме того, вдыхаемый через нос воздух оказывает давление на слизистую оболочку полости носа, что приводит к возбуждению дыхательного рефлекса и большему расширению грудной клетки, чем при вдохе через рот. Нарушение носового дыхания, как правило, отражается на физическом состоянии всего организма;
- Обонятельная. Восприятие запахов происходит благодаря обонятельному эпителию, расположенному в эпителиальной ткани носовой полости;
- Защитная. Чихание, возникающее как раздражение окончания тройничного нерва содержащимися в воздухе грубыми взвешенными частицами, обеспечивает защиту от подобных частиц. Слезотечение способствует очищению при вдыхании вредных примесей воздуха. При этом слеза стекает не только наружу, но и в полость носа через носослезный канал;
- Резонаторная. Носовая полость с полостью рта, глоткой и околоносовыми пазухами служат резонатором для голоса.
Нашли ошибку в тексте? Выделите ее и нажмите Ctrl + Enter.
Источник:
Корки в носу: симптомы и способы лечения :
Проблема сухости слизистой носа
Сухая слизистая носа является проблемой многих. Постоянное жжение, чихание, головная боль и образование сухих корок, иногда даже с кровью – основные симптомы заболевания.Корки в носу – очень неприятная болезнь, при которой наблюдаются атрофические изменения слизистой оболочки носовой полости, а также стенки костей.
Появляется много специфического вещества, которое со временем трансформируется в сухие корочки с неприятным, резким запахом. В итоге больному тяжело дышать, ведь носовые ходы постоянно забиты, причем поочередно: сначала один, потом — второй. Со временемуже трудно бороться с недугом с помощью обычных капель для расширения сосудов. Нужна квалифицированная помощь врача.
Если вы только заметили корки в носу – лечение нужно начинать незамедлительно.
Симптомы заболевания
Главным отличием образования корок на слизистой от типичного атрофического насморка является поражение не только слизистой, но и костной ткани (носовые раковины), что крайне опасно.
Специфический секрет обильно выделяется и очень быстро высыхает, таким образом формируя целые наросты. Человек чувствует постоянный дискомфорт в носовой полости, ощущает инородное тело, необычную сухость.
Поэтому многие больные начинают дышать ртом, частично теряют обоняние и разговаривают через нос. Корки в носу нужно лечить медикаментозно на ранних стадиях заболевания.
Причины возникновения сухих корок в носу
Причины возникновения сухости и наростов в носовой полости могут быть самыми разными. Корки в носу могут быть следствием врожденной патологии слизистой.
Слишком большая ширина носа, слабо развитые придаточные носовые пазухи, при этом лицевая часть строения черепа также широка – эти визуальные физиологические признаки, по мнению многих ведущих специалистов-отоларингологов, ведут к образованию корок.
Второй причиной возникновения корок в носовой полости считается перерождение слизистой оболочки, со временем она распадается, появляется неприятный запах.
Читайте также: Применение чеснока при насморке: эффективная методика лечения
Корки в носу с кровью
Если сухие корки в носу становятся кровянистыми, специалисты говорят о возникновении хронического атрофического воспаления на слизистой оболочке. Эмоциональные стрессы, сбои в организме на гормональном фоне, менструации у женщин – вот еще несколько причин, вследствие которых развивается данная болезнь.
Медикаментозное лечение или самолечение
Какой бы ни была причина появления этого заболевания, важно вовремя обратиться за медицинской помощью. Самолечением заниматься нельзя. Только врач может точно поставить диагноз, назначить курс лечения.
В случае появления кровяных корочек можно использовать капли для размягчения. Народные методы (смотрите ниже) помогут вам справиться с болезнью.
И все же, прежде чем прибегать к нетрадиционной медицине, обязательно проконсультируйтесь с врачом.
Морская капуста в борьбе с болезнью
Морскую капусту высушить, размельчить в кофемолке. Получится мелкий порошок, который нужно вдыхать через нос. При этом дышать надо неглубоко, ведь порошок может попасть в бронхи. Данное средство помогает быстро восстановить структуру слизистой носа и избавиться от сухих корок.
Лечение луком
Натереть на терке лук (3 ст. ложки) и залить его четвертой частью стакана кипяченой воды. Содержимое смешать с 1 чайной ложкой меда. Настаивать примерно 30 минут. Процедить и использовать в качестве капель для носа 6 раз в день.
Лечение с помощью картофеля
Сварить два клубня картофеля с кожурой. Теплые (не горячие!) клубни приложить к крыльям носа. Перед этим закапать в нос по капле ментолового масла. Держать клубни до их полного остывания. Для лучшего эффекта промыть нос водой с содой. Корки в носу после этой процедуры со временем размягчаются и отпадают, а новые не нарастают.
Источник:
Почему отекает слизистая оболочка носа?
В ЛОР практике классифицируют три первопричины, по которым мерцательный эпителий отекает и воспаляется. Эти факторы могут быть актуальными для организма пациента не только по отдельности, но и в сочетании. Кроме того, воздействия одной категории могут создать благотворную почву для развития другой.
- Респираторные заболевания.
- Механическое воздействие.
- Аллергические реакции.
- Гормональные нарушения.
Наиболее распространенная причина отека оболочки – переохлаждение организма. Мерцательный эпителий способен замедлить свои защитные свойства, поскольку общие иммунные реакции также сокращаются. Стоит человеку только переохладить ноги или горло – следствием станет респираторное заболевание, которое при отсутствии терапевтического мероприятия, позволит воспалению слизистой оболочки приобрести хроническую форму.
Отрицательная сторона такого состояния – блокирование дыхательного канала, что лишает ткани головного мозга возможности полноценно насыщаться кислородом. Так развивается гипоксия – пациента начинают беспокоить частые головные боли, зевота, слабость, сонливость, общее недомогание; снижается работоспособность. Другие, не менее серьезные последствия респираторной инфекции:
- Искажение структуры перегородки носа
- Формирование полипов или аденоидов
- Развитие грыжи в различных отделах головного мозга
Аллергический отек – особенно опасный: такое патологическое явление представляет угрозу для жизни взрослых и детей. Реакция в виде набухания слизистой оболочки возникает сразу после попадания раздражителя в полость носа. Спектр поражения может быть различным – от затруднения дыхания и слезотечения до полноценного отека Квинке – когда процесс охватывает еще и горло, лишая возможности сделать хотя бы один вдох. Такое состояние предполагает экстренное медицинское вмешательство, поскольку чревато летальным исходом.
Часто болеете простудой
В качестве аллергена выступает пыльца цветов, аромат продуктов и парфюмов, лекарственные препараты, шерсть животных, птичий пух и даже отдушка средств гигиены. Заподозрить начало развития отека можно по таким признакам, как частое чихание, изменение голоса, першение и дискомфорт в горле, конъюнктивит, сухой кашель. Когда пациент вынужден подолгу кашлять, под влияние физических усилий, мелкие кровеносные сосуды, которыми выстлан эпителий носа с внутренней стороны, разрушаются, образуя кровотечение.
При хронической форме аллергии, отек слизистой оболочки сопровождается формированием темных кругов под глазами, постоянной головной болью, ломотой в костях черепа, поражением и раздражение кожного покрова кончика носа, усталостью и ощущением разбитости. Такое течение заболевания требует систематического промывания полости носа, а затем применения противоаллергического препарата. Состояние отражается на трудоспособности, поэтому на время лечения следует ограничить себя в деятельности.
Во время оперативного вмешательства, производимого на дыхательных путях, слизистая оболочка также может отекать – это обусловлено временным нарушением процесса циркуляции крови в тканях. Чтобы защитить подверженную воспалению ткань, в течение всего реабилитационного периода нужно правильно ухаживать за состоянием полости носа:
- На протяжении недели после перенесенной операции промывать нос растворами антисептиков, подогретыми до комнатной температуры.
- С 5-го дня допустимо проводить механическое очищение дыхательных каналов от корочек и свернувшейся крови.
- Чтобы ткани восстанавливались быстрее, следует обрабатывать их мазями, имеющими в своем составе кортикостероиды – гормональные вещества ускорят процесс заживления.
- Систематически проводить процедуры по увлажнению слизистого покрова.
- Чтобы экссудат лучше отторгался, принимать муколитики.
Каждое из этих действий должно быть назначено специалистом. Неграмотное выполнение любого из этапов может вызвать послеоперационные осложнения – формирование гнойника, инфицирование назальных пазух, дистрофические изменения ткани.
Если внутренняя часть носа отекает из-за гормональных колебаний, вопросом лечения занимается эндокринолог, уролог или гинеколог.
Отек слизистой носа: лечение
Терапевтический подход планируется с учетом причины, вызвавшей отечность. Но существуют определенные цели лечения – продезинфицировать покров, сузить кровеносные сосуды, укрепить организм, чтобы он смог противостоять атакам болезнетворных микроорганизмов.
Отек, обусловленный респираторными заболеваниями, лечат следующим образом:
- Соблюдают постельный режим, корректируют водный баланс – ежедневно нужно выпивать
- Восстанавливают дыхание благодаря применению сосудосуживающих капель.
- Проводят промывание антисептиками (раствором фурацилина, к примеру), чтобы предотвратить распространение очага поражения.
- Если состояние осложнилось бактериальной инфекцией – выполняют антибиотикотерапию.
- Улучшают защитные свойства организма посредством витаминотерапии и сбалансированного питания.
- Ка минимум на время лечения, следует отказаться от курения – никотин губительно воздействует на клетки мерцательного эпителия.
Отечность, вызванная гормональным дисбалансом, нуждается в тщательной дифференциальной диагностике. Подобное состояние чаще характерно для женщин в период вынашивания ребенка. Поскольку медикаментозные вмешательства строго противопоказаны для данного положения, назначают активные промывания назальных каналов солевым раствором – его можно приобрести в аптеке или изготовить самостоятельно.
Орошать слизистую оболочку или проводить промывание – несложно: если отек незначительный – можно закапать нос при помощи медицинской пипетки, если эпителий воспалился настолько, что полностью заблокировал доступ воздуха в пазухи – лучше выполнить промывание. Для этого, не прикручивая к стерильному шприцу иглу, набрать поршнем три кубика теплого солевого раствора и, наклонив голову назад, постепенно вылить содержимое на оболочку носа. Действие повторить минимум трижды.
Солевой раствор – прекрасная альтернатива, когда лечение лекарственными средствами противопоказано. Допустимо применять его даже для промывания каналов новорожденным. Но, несмотря на очевидные преимущества способа, предварительно нужно получить одобрение специалиста.
Полипы и аденоиды, препятствующие нормальному дыханию, устраняются хирургически, под одновременным проведением наркоза. Если постоянную отечность вызывает искривление перегородки – оптимальное решение – выполнить септопластику. Операция предполагает коррекцию этого отдела, что влечет за собой не только эстетическую привлекательность, но и, в первую очередь, восстановление способности полноценно дышать, без побочных эффектов в виде отеков слизистой ткани.
В плане лечения отека слизистого эпителия носа существует и ряд способов нетрадиционной медицины, однако их актуальность и безопасность следует обсудить с врачом.
Отёк слизистой носа – распространенное состояние, которое может сопровождать различные патологии – аллергию, ринит, воспаление придаточных пазух. Это нарушение сопровождается проблемами с дыханием, ринитом, сухостью и жжением. Почему возникает отёк и что делать в такой ситуации? В первую очередь следует обратиться к врачу, который выявит причины данного состояния и подберет адекватную терапию.
Суть нарушения — что такое отёк слизистой носа?
Под данным термином понимают набухание слизистых оболочек носовой полости, которое обусловлено сильным притоком крови. Обычно отёк сопровождается воспалительными процессами.
Слизистый покров носа является барьером, который препятствует проникновению инфекции в остальные органы. Отечность становится свидетельством борьбы с инородными объектами или повреждениями, которые спровоцировали рефлекторную реакцию. В ответ на опасность повышается проницаемость сосудов и кровь приливает к органу, который нуждается в помощи.
Провоцирующие факторы — причины
Обычно отечность наблюдается при развитии вирусной инфекции или становится следствием переохлаждения. В данном случае у человека появляется заложенность и другие признаки болезни. Особенно быстро носовые ходы могут опухнуть у детей грудного возраста. Это обусловлено высокой чувствительностью организма и узостью носовых отверстий.
Помимо этого, некоторые формы инфекции не сразу провоцируют сильную ринорею, зуд и чихание. В первые 1-3 суток у пациента может присутствовать исключительно отёк слизистой. Это нередко приводит к неправильной диагностике.
При респираторных инфекциях отёк слизистой носа проходит через 5 дней. Если же патология приобретает бактериальный характер, есть риск поражения носовых пазух. Это влечет развитие синусита или гайморита. Отёк пазух носа приводит к отрицательным последствиям – гнойные массы могут разорвать слизистую оболочку и проникнуть в близлежащие органы.
Еще одним распространенным фактором развития патологии является аллергия. Под влиянием аллергенов наблюдается расширение и воспаление носовых сосудов. Вследствие увеличения проницаемости происходит потеря жидкости. В результате развивается отечность. В роли аллергенов могут выступать различные вещества – пыльца, медикаментозные средства, продукты питания.
Другие причины появления отёка включают следующее:
- травматические повреждения – могут провоцировать образование гематомы;
- гормональный дисбаланс – причинами могут быть патологии гипофиза, беременности и другие факторы;
- вегетососудистая дистония – это нарушение может провоцировать развитие вазомоторного ринита;
- чрезмерное применение сосудосуживающих капель;
- увеличение аденоидов – провоцирует хронический отёк;
- инородный объект в носу;
- наличие алкогольной зависимости.
При искривлении носовой перегородки и прочих аномалиях в структуре носоглотки довольно часто наблюдается отёк переносицы. Иногда провоцирующими факторами выступают полипы и кисты, ослабление иммунной системы, сахарный диабет, систематические переохлаждения организма.
Клиническая картина
Воспаленные ткани нарушают нормальный доступ воздуха, в результате чего нос не дышит. Если заложенность является следствием вирусной или бактериальной инфекции, воспалительный процесс сопровождается такими симптомами:
- насморк – выделения могут иметь прозрачную консистенцию или гнойный характер;
- ощущение жара в носу;
- появление сухости и жжения;
- нарушение дыхания.
Для аллергического отёка характерны такие симптомы:
- выделение прозрачной жидкости;
- частое чихание;
- стремительное развитие заложенности.
Иногда данная форма патологии характеризуется ощущением зуда и першением в горле. Если убрать влияние аллергена, такие проявления проходят довольно быстро. Иногда они присутствуют достаточно долго – чаще всего это наблюдается при сезонной аллергии.
Если отёк слизистой носа спровоцирован другими факторами – травматическими повреждениями, опухолями, искривлением носовой перегородки, выделения чаще всего отсутствуют. Данное состояние сопровождается ощущением тяжести и дискомфорта. Еще одним отличительным признаком отёка считается храп.
Особенности лечения отёка у беременных
Отёк носа при беременности встречается довольно часто. Обычно это нарушение связано с гормональными изменениями в организме. Оно обусловлено повышением содержания прогестерона в крови и самостоятельно проходит после родов. Однако иногда у беременных развивается воспалительный или аллергический отёк, и это состояние нуждается в адекватной терапии.
Подбирать лечение для беременной женщины должен только врач. Обычно достаточно промывать нос солевыми растворами, использовать капли пиносол. При вирусных инфекциях могут быть назначены свечи виферон или капли гриппферон.
Сосудосуживающие препараты выписывают в исключительных случаях. Такие лекарства принимают в детской дозировке в течение короткого периода времени – не более 4-5 дней. Чаще всего специалисты выписывают детский називин или санорин. При отечности аллергической природы могут использоваться антигистаминные средства, капли виброцил или спрей фликсоназе.
Отёк слизистой носа – распространенное нарушение, которое может стать причиной серьезных последствий. Чтобы терапия была результативной, необходимо правильно определить провоцирующий фактор появления этого состояния. Потому так важно своевременно обратиться к специалисту и четко следовать его рекомендациям.
СОДЕРЖАНИЕ:
Слизистая оболочка в организме человека исполняет роль защитного барьера, который предотвращает проникновение инфекций к различным внутренним органам. При попадании болезнетворных микроорганизмов в носовые ходы, эта ткань из-за прилива крови увеличивается в размерах, чтобы быстро и активно уничтожить любую «угрозу». Защитные функции помогают фильтровать воздух, которым мы дышим, от вирусов, бактерий, аллергенов, мелкодисперсных частиц загрязненной среды и т.п.
За счет того, что слизистая покрыта множеством мерцательных клеток, уникальное строение эпителия способствует очень медленному продвижению проникающих возбудителей по носовым ходам. Каждая мерцательная клетка содержит до 0.5 тыс. подвижных ресничек, которые совершают до тридцати колебаний всего за 1 секунду. Во время активной работы мерцательный эпителий уничтожает микроорганизмы и удерживает твердые частицы из воздуха.
Если организм человека подвергся переохлаждению или у него снижена функциональность иммунной системы, тогда мерцательные клетки замедляют движения ресничек и болезнетворные микроорганизмы проходят дальше по дыхательным путям. Тогда начинается рефлекторная реакция слизистой: она начинает отекать, воспаляться, к «больному месту» прибывает больше крови и лимфы.
Симптомы отека слизистой
Определить, есть ли у человека отек слизистой носа можно по наличию симптомов, которые делятся на 2 вида:
Симптомы воспалительного типа характеризуются нарушениями, которые влияют на общее самочувствие больного:
- Ощущается сухость в носовой полости, появляется жжение, увеличивается область отека;
- Из-за пересушенной поверхности ткань постоянно раздражается, что вызывает частое чихание;
- Иногда может примешиваться раздражение глаз, появляется слезотечение;
- Ходы заложены, что провоцирует развитие болей головы, в области лба, висках;
- Может повышаться температура.
Симптомы дисфункционального характера — это нарушения, при которых происходят более серьезные изменения в организме:
- Дыхание затрудняется или становиться невозможным, что негативно влияет на нормальное кровообращение в мозгу, поэтому у больных снижается работоспособность, ухудшается память;
- Теряется обонятельная функция, из-за чего снижается аппетит;
- Беспокоят жидкие выделения, может появиться гнойный экссудат;
- Меняется голос.
Если такие симптомы появляются у новорожденного малыша, который еще не умеет дышать ртом, во время кормления у него может остановиться дыхание.